Amenorrea hipotalámica. Consideraciones etiológicas y clínicas a raíz de una paciente
Carolina Martínez C.1, Marisol García M.1 y José M. López M.2
Hypothalamic amenorrhea. Report of one case
1Residente Becario de Endocrinología.Escuela de Medicina,
Pontificia Universidad Católica de Chile.
2Departamento de Endocrinología. Facultad de Medicina,
Pontificia Universidad Católica de Chile.
Correspondencia a:
Carolina Martínez C.
Departamento de Endocrinología. Facultad de Medicina, Pontificia
Universidad Católica de Chile, Lira 85, 5º piso. Santiago, Chile.
Teléfono 3543095. Fax: 6385675.
E-mail: Kalumartinez@gmail.com
No hay conflictos de interés. No requirió financiamiento
Recibido: 16 de Octubre de 2009
Aceptado: 02 de Noviembre de 2009
Hypothalamic amenorrhea is secondary to the dysfunction of the hypothalamic
pacemaker that regulates the pulsatile secretion of gonadotropin releasing hormone
(GnRH). We report a 21 years old female with an isolated and persistent
hypogonadotropic hypogonadism probably of congenital origin. The patient had
a good olfactory function, did not have anatomical alterations and two GnRH
stimulation tests showed a pre puberal pattern. Hormone replacement therapy
allowed her to complete her puberal development.
Key words: Amenorrea hipotalámica, amenorrea hipotalámica funcional, hipogonadismo
hipogonadotrópico, hipogonadismo hipogonadotrópico aislado congénito.
El síndrome de amenorrea hipotalámica (AH) es una entidad clínica polimorfa que en la mayoría de los casos es producida por disfunción del marcapaso hipotalámico que determina la secreción pulsátil de la hormona liberadora de gonadotropinas (GnRH). El trastorno puede corresponder a una alteración cuantitativa o cualitativa de GnRH que va desde su ausencia a cambios en la frecuencia y amplitud de su secreción1.
En 1980 Knobil y col2, demostraron en monos rhesus que la destrucción del núcleo arqueado del hipotálamo abolía la secreción pulsátil de LH y que esta secreción podía ser repuesta si se administraba GnRH en forma de pulsos horarios; este hecho no sucedía si la inducción se hacía en forma continua, enfatizando la importancia de la pulsatilidad.
Las alteraciones en la producción de GnRH responden a diversas etiologías que generan una amplia área de manifestaciones clínicas, dependiendo de la edad del paciente y del grado de disfunción hipotalámica. En la mujer, el trastorno puede manifestarse clínicamente como desarrollo puberal ausente o incompleto y por amenorrea. De las causas de AH la etiología funcional es la más frecuente, donde la pulsatilidad de la secreción de GnRH es anómala; sin embargo, existen otras causas orgánicas ya sea a nivel macroscópico o genético celular, que deben ser consideradas.
El caso de una paciente adolescente con amenorrea secundaria, y que fue seguida en su evolución por varios años, permite discutir distintos planteamientos diagnósticos respecto del origen de su patología. Dada la trascendencia y las repercusiones que pueden derivarse de este tipo de trastorno creemos de interés su presentación.
El estudio incluyó un test de olfato que señaló una fina capacidad de percepción olfativa.
Dentro de las causas de AH funcional que se deben considerar están los factores psicógenos, la anorexia nerviosa, bulimia y trastornos de alimentación, depresión y estrés, ejercicio excesivo, pérdida de peso mayor de 10-15%5, estrés físico como el de cirugías mayores y quemaduras, cirugía de "by pass" gástrico y traumatismos graves.
Caso clínico
Mujer de 21 años que presentaba amenorrea a partir de los 14 años de edad. Tuvo sólo dos reglas después de su menarquía ocurrida a los 12 años y 10 meses. Su desarrollo estatural fue normal, así como su peso y estado nutricional. No tenía trastornos del ánimo, de la imagen corporal u otras patologías psiquiátricas, ni tampoco actividad física excesiva. No relataba antecedentes mórbidos personales ni familiares de importancia. Tampoco recibía medicación de ningún tipo.
A los 14 años consultó por amenorrea en otro centro, donde se le indicó valerianato de estradiol 2,0 mg/d asociado a norgestrel 0,5 mg/d por 10 días en cada ciclo. Acudió nuevamente, 11 meses después, trayendo exámenes del mes anterior, obtenidos bajo tratamiento estrogénico: FSH: 0,61 UI/mL, LH < 0,1 UI/mL, Estradiol: 60 pg/mL, TSH: 6,1 uIU/ mL, T4: 5,5 ug/dL, T3: 119 ng/dL, Prolactina: 130mUI/L (VN: 102-496 mUI/L). A partir del examen inició levotiroxina 75 ug/d. El examen físico en esa oportunidad mostraba: peso: 55 kg; talla 1,66 m; IMC: 22 k/m2, hábito femenino. Mamas con desarrollo Tanner III-IV, areolas hipopigmentadas, sin secreción a la expresión, vello axilar y pubiano Tanner IV, tiroides difuso y simétrico de 25 a 30 g con leve aumento de consistencia. El resto de la exploración era normal.
Se decidió suspender la levotiroxina y la terapia estrogénica, para reevaluar la función tiroidea y gonadal en 40 días, y observar, al cabo de 9 meses, la evolución clínica.
La nueva exploración tiroidea demostró normalidad funcional (TSH: 1,94 uIU/mL, T4: 1,3 ug/dL, T3: 169 ng/dL), pero con positividad de los anticuerpos antimicrosomales (1/1600).
Con el diagnóstico de tiroiditis de Hashimoto en etapa eutiroidea, se indicó levotiroxina 50 ug/d a permanencia.
Al cabo de los 9 meses, teniendo 15 años y 8 meses de edad, persistía en amenorrea, manteniendo muy buenas condiciones nutricionales y sicológicas. Dado lo anterior se prolongó la observación por 6 meses adicionales.
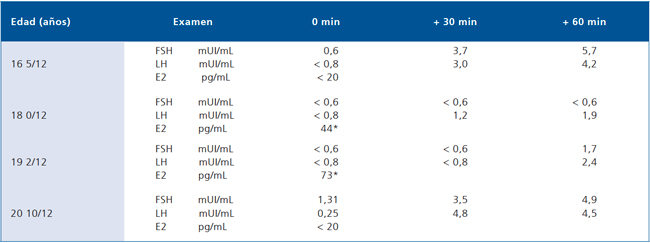
Una nueva evaluación de laboratorio, a los 16 años 3 meses, mostró un patrón de hipogonadismo hipogonadotrópico (FSH: 2,2 mUI/mL, LH: 0,12 mUI/mL, E2: 14 pg/mL, PRL: 2,8 ng/mL), con respuesta de tipo prepuberal en el test de estímulo con GnRH (Tabla 1).
Tabla 1.
El estudio de imagen con resonancia magnética selar reveló una hipófisis de morfología normal, sin alteraciones a nivel de hipotálamo e infundíbulo.
A la edad de 16 años y 11 meses se mantenía el patrón de hipogonadismo hipogonadotrópico: FSH: < 0,6 mUI/ mL, LH: < 0,8 mUI/mL, E2: < 20 pg/mL, PRL: 3,8 ng/ mL; en atención al hipoestrogenismo con signos clínicos concordantes, areolas hipopigmentadas y detención del desarrollo mamario, se inició el estudio que incluyó un test de olfato que señaló una fina capacidad de percepción olfativa A los 18 años de edad, un nuevo test de estímulo con GnRH mostró el mismo patrón tanto basal como de respuesta (Tabla 1), por lo que se mantuvo el tratamiento.
Teniendo 18 años y 7 meses, y manteniendo la terapia estrogénica, se comprobó que su desarrollo puberal estaba completo y la edad ósea era concordante con la cronológica. El IMC era 21k/m2 y el tiroides mantenía su carácter difuso con mayor consistencia.
A los 21 años 1 mes, mantiene el patrón hipogonadotrópico (FSH: < 0,6 mUI/mL; LH: < 0,8 mUI/mL; E2: 43 pg/mL) con adecuada suplementación tiroidea (TSH: 2,32 uIU/mL; T4L: 1,15 ng/dL).
Habiendo completado 2 años de tratamiento estrogénico, 21 años 10 meses de edad, un nuevo test de estímulo con GnRH demostró ser semejante a los anteriores (Tabla 1).
En cada visita médica se descartó la presencia de trastornos alimentarios o del ánimo, y ejercicio excesivo. Por persistencia del hipogonadismo hipogonadotropo, sin otras alteraciones evidenciables, se planteó el diagnóstico de AH por compromiso de GnRH.
Discusión
La AH en su vertiente funcional, es una de las causas más comunes de amenorrea secundaria, alcanzando al 15-48% del universo total de ellas3,4. Se caracteriza por disminución de la pulsatilidad de la secreción de GnRH sintetizado por las neuronas hipotalámicas, patrón de oscilación que es crucial para liberar la LH y FSH hipofisarias.
El diagnóstico de AH funcional exige excluir las causas orgánicas; algunas de ellas pueden presentarse asociadas al compromiso de otros ejes hipotálamo-hipofisarios.
Dentro de las causas de AH funcional que se deben considerar están los factores psicógenos, la anorexia nerviosa, bulimia y trastornos de alimentación, depresión y estrés, ejercicio excesivo, pérdida de peso mayor de 10-15%5, estrés físico como el de cirugías mayores y quemaduras, cirugía de "by pass" gástrico y traumatismos graves. Todas estas condiciones pueden ser convenientemente develadas por una anamnesis dirigida y por el IMC, condiciones que en el caso de nuestra paciente no estaban presentes.
La fisiopatología de la AH funcional es compleja e implica a péptidos como la leptina, a la que se le han descrito receptores específicos en el hipotálamo, hipófisis y otros tejidos. La leptina estimula la pulsatilidad de GnRH e induce la secreción de gonadotropinas6. Otra molécula involucrada en la regulación del GnRH es el neuropéptido Y (NPY), el cual es inhibido por la leptina; la baja de leptina aumenta el NPY y así disminuye la pulsatilidad de la secreción de GnRH6 y la respuesta hipofisiaria de gonadotropinas.
Además, hay que considerar que como el eje hipotálamohipófisis suprarrenal está frecuentemente hiperactivo por aumento de CRH, y que esta hormona inhibe directamente a la GnRH, a la vez que aumenta el ACTH y secundariamente el cortisol3,6, se crea otra instancia que dificulta la secreción de gonadotropinas. La hipoleptinemia produce además disminución de la secreción de TRH y de la actividad de la deyodasa tipo I, pudiendo generarse un patrón de TSH normal o disminuida, T3 baja, y eventualmente hipoprolactinemia6.
Causas menos frecuentes de AH con base orgánica, pero a nivel molecular, son el déficit aislado, parcial o total, de GnRH y de sus receptores; otras etiologías de tipo anatómico son las alteraciones por tumores, accidentes vasculares o el daño por tratamientos (radiación, cirugía) que comprometen extensivamente al hipotálamo o la hipófisis.
En nuestra paciente se descartaron las alteraciones anatómicas con la resonancia magnética de silla turca e hipotálamo y la ausencia de sintomatología o signología sugerente.
En ausencia de elementos propios de AH funcional y sin evidencias de etiologías orgánicas mayores puede plantearse el diagnóstico de hipogonadismo hipogonadotrópico aislado congénito (HHAC) que se caracteriza por esteroides sexuales plasmáticos disminuidos asociado a niveles normales o bajos de FSH y LH y ausencia de anormalidades anatómicas. Esta entidad, HHAC, se produce por ausencia total o parcial de la secreción o de la actividad biológica de GnRH con disminución secundaria de FSH y LH, pero normalidad de los otros ejes hipotálamo-hipofisiarios. Cuando el HHAC se asocia a déficit olfatorio se conoce como síndrome de Kallmann. Este síndrome se produce más frecuentemente en hombres (1:10.000) que en mujeres (1:50.000). La mayoría de los casos son esporádicos, pero en la presentación de tipo familiar se reconoce más frecuentemente la herencia ligada al cromosoma X y menos frecuentemente herencia autosómica dominante o recesiva7,8.
Se han descrito varias lesiones genéticas asociadas al
síndrome de Kallmann. La forma mejor identificada es la
alteración del gen Kal-1. Este gen codifica a la anosmina, una
molécula de adhesión que parece participar en la migración
de las neuronas de GnRH y de las neuronas olfatorias, desde
la plácoda nasal, hacia el hipotálamo y bulbo olfatorio
respectivamente; por ello, en algunos casos la resonancia
magnética puede mostrar hipoplasia o agenesia del bulbo
olfatorio. El gen Kal-1 se ubica en el brazo corto del
cromosoma X7,8. Las mutaciones del gen Kal-1 se presentan
en el 8-11% de los casos esporádicos y en el 14-50% de los
familiares. También pueden existir mutaciones del gen Kal-2
o FGFR1 el que se localiza en el brazo corto del cromosoma
8; este gen codifica la proteína FGFR1 que es uno de los
cuatro receptores transmembrana de los ligandos del factor
de crecimiento de fibroblasto (FGF) el que tiene un rol crucial
en la generación de tejido neural. La mutación del FGFR1
altera la migración de las neuronas de GnRH al hipotálamo7.
Existen otras alteraciones genéticas que podrían explicar los casos de HHAC con normalidad de la función olfatoria, como lo son las mutaciones del receptor de GnRH de las cuales se han descrito aproximadamente veinte distintas. El espectro fenotípico de las mutaciones del receptor de GnRH van desde el hipogonadismo parcial al completo y por ello las mujeres muestran respuestas variables de gonadotropinas a la administración de GnRH. La frecuencia calculada de la mutación del receptor de GnRH en mujeres con AH es 2%, cifra que llega a 7% si existen otras mujeres afectadas en la familia7.
El último tiempo se han descrito otras alteraciones relacionadas con el HHAC como lo son las mutaciones del receptor de la kisspeptina, el GPR547. Estas mutaciones se presentan en el 20% de los casos familiares de HHAC con función olfatoria normal. La kisspeptina actúa directamente en las neuronas secretoras de GnRH, estimulándolas a producir GnRH7. Otras alteraciones genéticas más raras producen déficit selectivo de FSH o LH7.
El tratamiento de estas pacientes debe ser responsabilidad de un equipo multidisciplinario que incluya endocrinólogos, psiquiatras y nutriólogos, según la etiología. Este tratamiento estará enfocado a evitar la pérdida ósea, revertir la infertilidad y mejorar la patología psiquiátrica o nutricional si la hubiera.
El caso de una paciente adolescente con amenorrea secundaria, y que fue seguida en su evolución por varios años, permite discutir distintos planteamientos diagnósticos respecto del origen de su patología. Dada la trascendencia y las repercusiones que pueden derivarse de este tipo de trastorno creemos de interés su presentación.
La recuperación de las menstruaciones no logra normalizar la densidad mineral ósea quedando un déficit establecido9.
Entre las intervenciones con resultados positivos para
evitar la pérdida ósea se encuentra el reemplazo estrogénico
y el aumento de la ingesta calórica para alcanzar un índice de masa corporal cercano a 20 k/m2, especialmente cuando
la pérdida de peso ha tenido un rol en la patogenia de la AH.
También es importante asegurar una adecuada suplementación
con calcio y vitamina D. El uso de bisfosfonatos no ha
demostrado un efecto positivo sobre la recuperación de la
masa ósea9.
En relación a la sustitución hormonal con anticonceptivos orales (ACO) o terapia de remplazo hormonal (estradiol o estrógenos conjugados más progestina) la literatura es controversial en relación a sus efectos en la pérdida ósea9. Se ha visto que aunque no se recupera la masa ósea, se puede detener la pérdida de ella. Una limitación para la sustitución hormonal radica en el hecho de no poder determinar el momento de una eventual recuperación del eje hipotálamo-hipófisis-gonadal si es que la causa generante del problema hubiera cesado. Sin embargo, la prolongación del hipoestrogenismo es claramente deletéreo para el hueso. Una investigación señaló que el 80% de las pacientes con AH que no recibieron reemplazo estrogénico recuperó sus reglas espontáneamente en un plazo de 16 meses, en comparación al 74% que lo hizo del grupo que recibió reemplazo estrogénico y 41% del grupo que recibió ACO, todo ello en un plazo de observación de 25 y 33 meses, respectivamente5.
Respecto a la infertilidad, dado que las pacientes conservan su potencial ovárico es necesario mantener la estrogenización de los caracteres sexuales para que, cuando la paciente desee fertilidad, se induzca ovulación, ya sea por estímulo gonadotrópico exógeno o más fisiológicamente con bomba de infusión continua de GnRH. Un estudio chileno presentó los resultados de inducción de ovulación y fertilidad en pacientes con amenorrea hipotalámica tratadas con GnRH en infusión pulsátil endovenosa. El tratamiento se realizó en forma ambulatoria con pulsos cada 90 minutos de 5 ug de GnRH bajo un régimen secuencial de estrógeno más progestina. De un total de 8 pacientes con AH que deseaban fertilidad la tasa de embarazo obtenida fue de 85,5%, demostrando que la inducción de ovulación con GnRH exógeno es un procedimiento efectivo10, lo cual abre una perspectiva promisoria para nuestra paciente.
En nuestra paciente se controló por dos años la evolución espontánea de su patología, asistiendo a la detención del desarrollo puberal y la persistencia de su condición de hipogonadismo hipogonadotrófico por lo que fue necesario el reemplazo estrogénico. Esta evolución, en total ausencia de los conocidos factores implicados en la génesis de la amenorrea hipotalámica funcional argumenta a favor del diagnóstico de HHAC el cual es un diagnóstico de descarte.
Referencias
- Liu JH. 1990. Hipothalamic amenorrhea: Clinical perspectives, pathophysiology, and management. Am J Obstet Gynecol 163: 1732-1736.
- Knobil E. 1974. On the control of gonadotropin secretion in rhesus monkey. Recent Prog Horm Res 30: 1-46.
- Biller BMK, Federoff HJ, Koenig JI, Klibanski A. 1990. Abnormal cortisol secretion and responses to corticotropinreleasing hormone in women with hypothalamic amenorrhea. J Crin Endocrino Meta 70: 311-317.
- Perkins RB, Hall JE, Martin KA. 1999. Neuroendocrine abnormalities in hypothalamic amenorrhea: spectrum, stability and response to neurotrasmitter modulation. J Clin Endocrinol Metab 84: 1905-1911.
- Falsetti L, Gambera A, Barbetti L, Specchia C. 2002. Long- Term Follow-Up of Functional Hypothalamic Amenorrhea and Prognostic Factors J Clin Endocrinol Metab 87: 500-505.
- Meczekalski B, Podfigurna-Stopa A, Warenik-Szymankiewicz A, Genazzani AR. 2008. Functional hypothalamic amenorrhea: current view on neuroendocrine aberrations. Gynecological Endocrinology 24: 4-11.
- Trarbach EB, Silveira LG, Latronico AC. 2007. Genetic insights into human isolated gonadotropin deficiency. Pituitary 10: 381- 391.
- Rosen MP, Female reproductive Endocrinology&Infertility. En: Gardner David G. y Shoback Dolores, ed. Greenspans Basic&clinical endocrinology, United States of America: editorial McGraw-Hill Companies 2007; 517-537.
- Vescovi JD, Jamal SA, De Souza MJ. 2008. Strategies to reverse bone loss in women with functional hypothalamic amenorrhea: a systematic review of the literatura. Osteoporos Int 19: 465-478.
- Sir Petermann T, Alba F, Devoto L, Cipriano A, Muñoz A,
et al. 1997. Experiencia en inducción de ovulación con factor
liberador de gonadotrofinas (GnRH) en pacientes con amenorrea hipotalámica. Rev Chil Obstet Ginecol 62: 367-373.