Hiponatremia grave como manifestación inicial de Síndrome de Sheehan de diagnóstico tardío. Caso clínico
René Díaz T.1 y Nelson Wohllk G.2
Hyponatremia secondary to panhypopituirarism. Report of one case
1Residente Becario de Medicina Interna. Escuela de
Medicina, Universidad de Chile División Oriente.
2Sección Endocrinología Hospital del Salvador, Facultad
de Medicina Universidad de Chile División Oriente.
Correspondencia a:
René Díaz T.
Escuela de Medicina,
Universidad de Chile División Oriente. Avda Salvador
364, Providencia, Santiago, Chile.
E-mail: diaztorres77@gmail.com
Recibido: 20 de Noviembre de 2009
Aceptado: 11 de Diciembre de 2009
Hyponatremia is common among older people and its possible causes are not thoroughly investigated in this age group. We report a 69 years old female with a history of hypothyroidism in treatment that consulted for malaise, anorexia and a severe hyponatremia that required hospital admission. A new interrogation, revealed that the patient suffered an uterine hemorrhage in 1977, remaining with agalactia. She also referred asthenia since 1990. Her serum cortisol was below normal limits and a sella turcica magnetic resonance imaging revealed a pituitary atrophy. The patient was treated with cortisol and discharged in good conditions.
Key words: Hypopituitarism, hyponatremia, Sheehan syndrome.
La hiponatremia es un trastorno relativamente frecuente en los pacientes hospitalizados, a diferencia de aquellos ambulatorios en los cuales ella generalmente se asocia a trastornos crónicos1. La hiponatremia obedece a diversas causas, pero esporádicamente puede ser la primera manifestación de un trastorno endocrinológico; puede ser una expresión frecuente de insuficiencia suprarrenal primaria, aunque también se ha comunicado como manifestación inicial de insuficiencia suprarrenal secundaria2.
En adultos mayores, la hiponatremia, astenia y fatigabilidad suelen ser interpretadas como consecuencias propias del envejecimiento, otorgándoles escasa importancia y ameritando generalmente un estudio mínimo que rara vez incluye pruebas de función hormonal3.
Comunicamos el caso de una paciente de 69 años de edad que se presentó con astenia, adinamia, anorexia e hiponatremia grave secundaria a hipopituitarismo, en el contexto de un síndrome de Sheehan.
Caso clínico
Paciente de sexo femenino de 69 años de edad. Aportaba como únicos antecedentes una colecistectomía abierta 20 años antes del ingreso e hipotiroidismo primario en tratamiento con 25 μg/d de levotiroxina desde el año previo a la consulta, desconociéndose mayores detalles de esta patología.
El cuadro clínico se inicia 3 semanas antes de su ingreso, con astenia, adinamia, anorexia y vómitos alimentarios escasos (3-4 episodios), motivo por el cual consulta a gastroenterólogo quién realiza endoscopía digestiva alta que revela gastropatía congestiva antral, indicándose tratamiento de erradicación de Helicobacter pylori; evolucionó con dolor urente epigástrico leve, algunos episodios de vómitos y deposiciones diarreicas (2-3 episodios al día). Por acentuación del compromiso del estado general consulta en urgencia, encontrándose hemodinámicamente estable, afebril, sin diarrea ni vómitos. Los exámenes practicados en esa ocasión se describen en la Tabla 1; de ellos, destaca la natremia de 102 mEq/L, por lo que se indica hospitalización en el Hospital del Salvador.
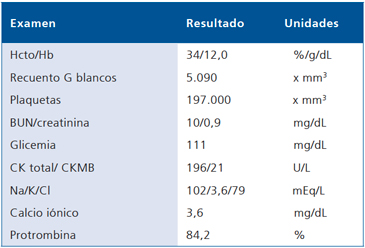
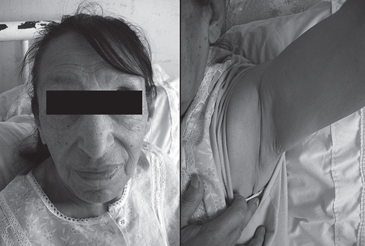 Figura 1. Fotografías facial y axilar, destacando la facies hipogonádica
y la ausencia de vello axilar.
Figura 1. Fotografías facial y axilar, destacando la facies hipogonádica
y la ausencia de vello axilar.Al ingreso se constata una paciente bradipsíquica, asténica, con palidez de piel y disminución del vello pubiano y axilar; semiológicamente el volumen extracelular aparecía normal (Figura 1). Se plantea el diagnóstico de hipotiroidismo insuficientemente tratado como probable etiología de la hiponatremia, aumentando empíricamente la dosis de levotiroxina a 50 μg/d. Conjuntamente se administró solución salina al 0,9 % con lo cual la natremia sube en 72 h a 123 mEq/L, sin presentar mayor mejoría en los días posteriores, a pesar de restringir el agua libre.
Los electrolitos urinarios de muestra aislada eran: Na 130 mEq/L, K 3,3 mEq/L, Cl 127 mEq/L. Se rescatan exámenes efectuados el año 2007: TSH 2,26 mUI/L (VN: 0,5- 4,5), T4L 0,4 ng/dL (VN: 0,8-1,8); este era el momento en que se debería haber planteado el diagnóstico de hipotiroidismo central y haber profundizado en la búsqueda de antecedentes anamnésticos remotos, lo que más adelante se detalla.
Al sexto día de su ingreso y sin mediar traumatismo, estando sólo con tratamiento profiláctico con heparina, presenta hematoma de la pared abdominal que evoluciona en menos de 12 h a la obnubilación, hipotensión (55/30 mm/Hg), sin taquicardia, cuadro que revierte con aporte de volumen, con caída del hematocrito a 17% y disminución del Na plasmático a 111 mEq/L. La tomografía axial computada abdominal evidencia un importante hematoma de la pared abdominal a nivel de flanco y fosa ilíaca derecha. Se transfunden 2 unidades de glóbulos rojos más 4 unidades P.F.C.; se realiza exploración quirúrgica que constata un gran hematoma que abarcaba desde la fosa ilíaca derecha hasta el área subcostal y la fosa renal derecha, sin penetrar a la cavidad abdominal. Se efectúa evacuación, aseo y drenaje aspirativo, procedimiento en que a pesar que no se indicó terapia corticoesteroidal, no presentó complicaciones.
La evolución postoperatoria fue buena, sin signos de sangrado y con mejoría del hematocrito a 32% y de la natremia a 127 mEq/L.
Evoluciona con infección de la herida operatoria (streptococo viridans) que se trata exitosamente por 12 días con cefazolina, y luego vancomicina.
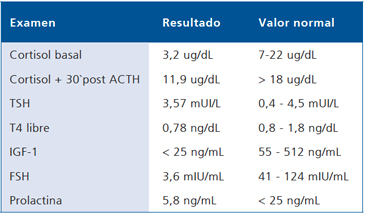
En la sala persiste con hiponatremia, a pesar de la restricción de agua libre, llegando a valores de 107 mEq/L; presentaba sólo bradipsiquia como síntoma atribuible al trastorno electrolítico, por lo cual se decide realizar estudio hormonal (Tabla 2). Con estos resultados y las claves clínicas de ausencia de pigmentación, de vello axilar y pubiano y de hiperkalemia y con buena tolerancia al estrés quirúrgico, se plantea la existencia de insuficiencia suprarrenal secundaria e hipopituitarismo.
Se inicia tratamiento con cortisol oral (20 mg/d), evolucionando con mejoría de la astenia y adinamia; al 7° día de tratamiento la natremia era 134 mEq/L.
El TAC de cerebro y silla turca mostró una silla turca pequeña, con contenido hipodenso, lo cual podría corresponder a silla turca parcialmente vacía. RM: silla turca de tamaño reducido, tejido hipofisiario reducido al piso de la cavidad selar, aracnoidocele secundario (Figura 2).
Nota: valores de T4 libre fueron medidos recibiendo levotiroxina 50
μg/d.
 Figura 2. Resonancia Magnética de silla turca. RM que
muestra ausencia de adenohipófisis en T1 (izquierda) y
aracnoidocele en T2 (derecha
Figura 2. Resonancia Magnética de silla turca. RM que
muestra ausencia de adenohipófisis en T1 (izquierda) y
aracnoidocele en T2 (derechaAl interrogatorio dirigido la paciente refirió el antecedente de hemorragia uterina en su último parto (1977) que requirió histerectomía de urgencia, quedando en agalactia; desde mediados de 1990 inicia astenia, adinamia, intolerancia al frío, fatigabilidad y episodios autolimitados de diarreas, manifestaciones todas progresivas en el tiempo.
Considerando los antecedentes señalados se concluye que se trata de un síndrome de Sheehan, manteniéndose actualmente en tratamiento con cortisol y levotiroxina, con natremia normal y mejoría de la sintomatología descrita y de su calidad de vida.
Discusión
La hiponatremia es la alteración hidroelectrolítica más común asociada con síndrome de Sheehan, ocurriendo en un 33 a 69% de los casos, generalmente de instalación paulatina, y pudiendo ser precipitada por cirugía, infecciones, medicamentos o sobrecarga de agua libre4.
Raramente se presenta como un fenómeno de inicio brusco, ocurriendo en períodos variables de tiempo, desde meses a años, existiendo casos comunicados de hasta 33 años después del accidente obstétrico5. La fisiopatología de este trastorno generalmente obedece a más de una causa, siendo las principales la deficiencia corticoesteroidal, el hipotiroidismo y el síndrome de secreción inapropiada de ADH. Existen publicaciones que señalan que la hiponatremia es causada principalmente por la falta de la inhibición tónica que ejerce el cortisol sobre la ADH, otorgándosele un rol etiopatogénico más bien secundario al hipotiroidismo central; esto debe ser considerado al momento de comenzar el tratamiento con glucocorticoides, ya que se podría desencadenar una diabetes insípida6. En relación a este punto, es importante señalar que las dosis de glucocorticoides en la insuficiencia suprarrenal secundaria a hipopituitarismo son menores debido a que la deficiencia de GH e IGF-1 aumentan la actividad de la 11β-hidroxiesteroide deshidrogenasa tipo 1 (11β-HSD1) lo que redunda en una mayor conversión de cortisona en cortisol7. Estas consideraciones son importantes, más aún si se plantea iniciar terapia de sustitución con GH (niños y adolescentes) lo cual revertiría este efecto con la consiguiente disminución de cortisol y acentuación del hipocortisolismo. En nuestro caso la insuficiencia suprarrenal asociada a hipotiroidismo y el cuadro digestivo llevaron al desarrollo de hiponatremia grave. Las claves para realizar el diagnóstico de insuficiencia suprarrenal de origen central fueron la ausencia de hiperpigmentación, la hiperkalemia, escasez de vello corporal y buena tolerancia al estrés quirúrgico en ausencia de terapia corticoesteroidal. Respecto al hipotiroidismo, hay que destacar que la concomitancia de T4 libre muy baja y TSH inapropiadamente normal, requiere descartar el diagnóstico de hipotiroidismo por un tumor hipofisario u otra patología de la hipófisis; además, deben estudiarse los otros ejes hipofisarios, lo cual en nuestro caso se hizo un año después del diagnóstico inicial. Cabe destacar que no se puso atención en los antecedentes anamnésticos de hemorragia uterina y agalactia,que eran claramente orientadores de patología hipofisiaria, ni tampoco en los hallazgos del examen físico como la ausencia de vello, claves clínicas que en conjunto habrían permitido realizar un diagnóstico y tratamiento certero y no se habría expuesto a la paciente al riesgo del estrés quirúrgico sin resguardo corticoesteroidal.
El estudio hormonal que se muestra en la Tabla 2 confirma el hipopituitarismo con FSH inapropiadamente baja para una mujer postmenopaúsica, IGF-1 no detectable, TSH y T4L ya comentada y cortisol bajo, tanto en su nivel basal como estimulado con ACTH.
En resumen, presentamos un caso de síndrome de Sheehan de presentación tardía, con más de 30 años de evolución, cuyo diagnóstico se hizo por la presencia de hiponatremia grave, como manifestación inicial de hipopituitarismo, hecho que no es inusual en pacientes adultos mayores, pero que no suele investigarse debidamente.
Se pone especial énfasis en la necesidad de plantear el diagnóstico de hipopituitarismo en pacientes con las alteraciones hidro-electrolíticas descritas y con antecedente de accidente obstétrico; el tratamiento de reemplazo hormonal produce drásticos y positivos cambios tanto en la calidad de vida como en la sobrevida de estos pacientes.
Referencias
- Linares PT, Bonilla GH, Molina RV, Casal VE. 1999. Hiponatremia severa como manifestación de panhipopituitarismo secundario a síndrome de Sheehan. Emergencias 11: 251-252.
- Diederich S, Franzen N, Bähr V and Oelkers W. 2003. Severe hyponatremia due to hypopituitarism with adrenal insufficiency: report on 28 cases. European Journal of Endocrinology 148: 609-617.
- Chanson P. 2003. Severe hyponatremia as a frequent revealing sign of hypopituitarism after 60 years of age. European Journal of Endocrinology 149: 177-178.
- Loh J, Verbalis J. 2008. Disorders of Water and Salt Metabolism Associated with Pituitary Disease. Endocrinol Metab Clin N Am 37: 213-234.
- Phuong-Chi T, Phuong-Anh T, Phuong-Thu T. 2001. Sodium and Water Disturbances in Patients With Sheehan's Syndrome. American Journal of Kidney Diseases 38: 1-5
- Erkut ZA, Pool C, Swaab DF. 1998. Glucocorticoids suppress corticotropin-releasing hormone and vasopressin expression in human hypothalamic neurons. Journal of Clinical Endocrinology and Metabolism 83: 2066-2073.
- Moore JS,Monson JP, Kaltsas G, Putignano P, Wood PJ,
Sheppard MC, et al. 1999. Modulation of 11β-Hydroxysteroid
Dehydrogenase Isozymes by Growth Hormone and Insulin-Like
Growth Factor: In Vivo and In Vitro Studies. Journal of Clinical
Endocrinology and Metabolism 84: 4172-4417.