Genética de la Diabetes mellitus tipo 1
Francisca Salas P.1,a, José Luis Santos M.2,b y Francisco Pérez B.1,b
Genetic of type 1 Diabetes mellitus
1Laboratorio de Genómica Nutricional.
Departamento de Nutrición. Facultad de Medicina.
Universidad de Chile.
2Departamento de Nutrición, Diabetes y
Metabolismo. Escuela de Medicina. Pontificia
Universidad Católica de Chile.
aBioquímico.
bDoctor en Ciencias Biológicas.
Proyecto Fondecyt 1100075 (2010-2013).
Correspondencia a:
Dr. Francisco Pérez Bravo
Laboratorio de Genómica Nutricional
Departamento de Nutrición
Facultad de Medicina, Universidad de Chile
Independencia 1027 (3º piso). Santiago, Chile
Teléfono: 56-2-978 62 42
E-mail: fperez@med.uchile.cl
Recibido: 04 de septiembre de 2012
Aceptado: 16 de noviembre de 2012
Type 1 diabetes (T1D) results from autoimmune-mediated destruction of the pancreatic β cells, a process that is conditioned by multiple genes and environmental factors. The process that destroys the pancreatic b cells in T1D is mediated by T cells and leads to a complex phenotype influenced by multiple factors. It has been more than 30 years since the publication of the first evidence suggesting the involvement of a specific chromosomal region, HLA, in modulating the risk for T1D. HLA locus has been known for decades to contribute strongly with the attributable to genetic risk. In addition to HLA, many proposed candidate loci have been described that are associated with risk of developing the disease, including the insulin gene (INS), PTPN22,CTLA-4, PD-1, IL2-RA and IFIH1 which together do not contribute more than 15% of the risk. This review compiled the data on T1D genes and discusses the major genetic impact of these genetic aspects in T1D etiology.
Key words: Type 1 diabetes, genetic markers, HLA, CTLA-4, PTPN22, INS, IL2-RA, IFIH1.
Introducción
La genética humana ha contribuido de forma relevante en el entendimiento de las diferentes etiologías de la diabetes mellitus. El reconocimiento de la asociación entre marcadores genéticos del complejo mayor de histocompatibilidad (HLA) y la diabetes tipo 1 (DM1), sin que existiera relación con la diabetes tipo 2, sugirió que ambas entidades tenían un origen patogénico diferente1. Adicionalmente, la mayoría de los diabéticos tipo 1 (dependientes de insulina y diagnosticados clásicamente en la infancia), presentaban autoanticuerpos frente a proteínas de las células beta del páncreas2, lo que indica un origen autoinmune en la llamada diabetes tipo 1A3. En la etiopatogenia de la DM1 se distinguen diversos factores (genéticos y ambientales) que se ven reflejados en la respuesta autoinmune que se observa en la mayoría de los casos con DM1 (Figura 1). La enfermedad cursa en forma silenciosa y la aparición de autoanticuerpos dirigidos contra epítopes específicos del islote β pancreático se manifiesta cuando la enfermedad ya está instaurada y cuando la masa de células β ha disminuído notoriamente. En el curso natural de la DM1, los factores genéticos de predisposición se reconocen como el evento primario, seguido del factor gatillador del proceso inmunológico que se hace evidente con la presentación de marcadores de autoinmunidad (Figura 2).
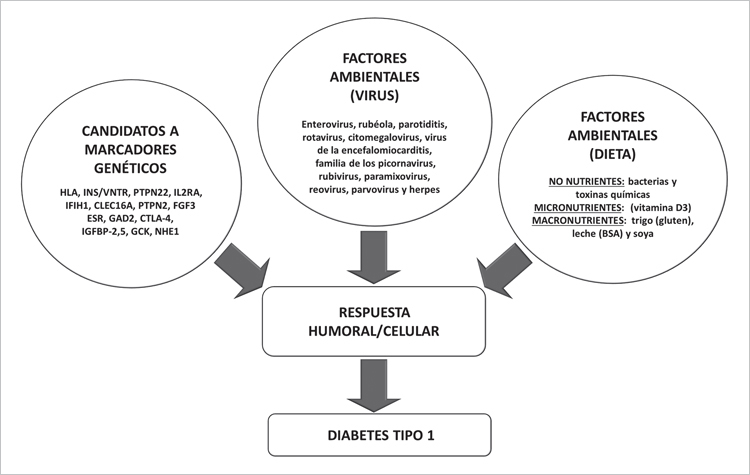
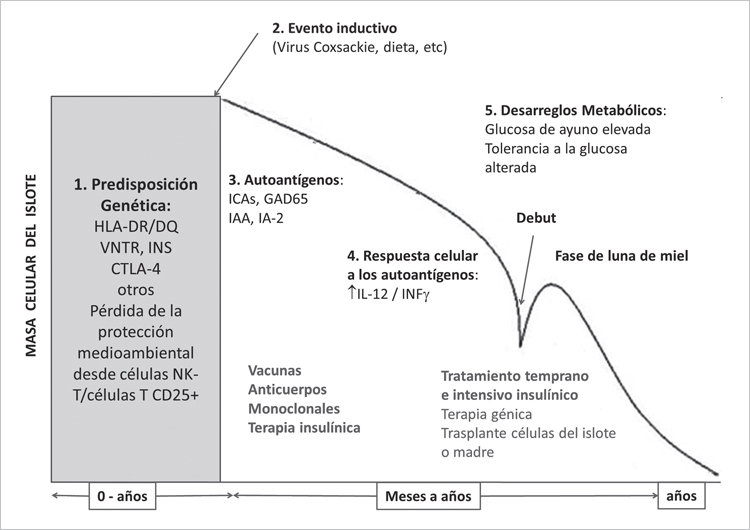 Figura 2. Curso natural de la diabetes tipo 1, etapas y declinación funcional de la célula beta pancreática.
Figura 2. Curso natural de la diabetes tipo 1, etapas y declinación funcional de la célula beta pancreática.
Genes HLA y diabetes tipo 1
Aunque la diabetes tipo 1 es una enfermedad poligénica, los genes de la región HLA, y en especial los genes HLA clase de clase II (DQA1, DQB1 y DRB1) son los principales factores de susceptibilidad genética frente a la enfermedad. La región HLA se ubica en el brazo corto del cromosoma 6, en una región que abarca cerca de 4.000 Kbp y que contiene más de 200 genes, de los que el 40% se estima que están relacionados con la función inmune4-5.
La región HLA presenta una fuerte tendencia a mantener haplotipos compuestos de marcadores genéticos que muestran un alto desequilibrio de ligamiento, o lo que es lo mismo: los marcadores HLA se presentan en combinaciones de alelos que forman bloques conservados a nivel poblacional. Los haplotipos que confieren mayor riesgo de desarrollar diabetes tipo 1A (autoinmune) son DQA1*0501- DQB1*0201 (DQ2), que es heredado en muchas ocasiones conjuntamente con el alelo DRB1*0301 (DR3) y el haplotipo DQA1*0301-DQB1*0302 (DQ8), que es usualmente heredado junto con el alelo DRB1*0401 (DR4)4. Los portadores de estos haplotipos son denominados heterocigotos DQ2/DQ8 o DR3/DR4. La asociación entre serotipos HLA y la DM1 se conoce desde los años 701, siendo esta región genómica responsable de alrededor del 50% de la agrupación familiar de esta enfermedad6. Dentro de este grupo de genes, se ha comprobado que el gen DQB1 es el que tiene un mayor poder predictivo frente a la enfermedad en poblaciones de origen europeo, mediado por los alelos de susceptibilidad DQB1*0201 y DQB1*03027-8. Específicamente, el odds ratio que relaciona al genotipo DQB1*0201/302 con DM1 en Chile toma un valor de 269. A pesar de su fuerte asociación con DM1 y debido a su relativa alta frecuencia en la población general, la probabilidad de desarrollar la enfermedad condicionado a ser portador de este genotipo (valor predictivo positivo) escasamente llega al valor de 0,13% en la población chilena9, y no llega más allá del 8% en poblaciones con alta frecuencia de la enfermedad como Finlandia10. Por otro lado, también se han descrito haplotipos de protección como DQA1*0102-DQB1*0602- DRB1*1501. La protección de este haplotipo parece ser otorgada específicamente por el alelo DQB1*0602, que se encuentra en una frecuencia aproximada de 20% en poblaciones europeas, pero que sólo tiene una frecuencia inferior al 1% en pacientes con DM1. Otros alelos HLA clase I también han sido relacionados con la DM1 independientemente del efecto de alelos de HLA clase II, tales como HLAB* 3906 o HLA-A*2402 (susceptibilidad) y HLA-B*5701 o HLA-A*1101 (protección)11.
Marcadores de autoinmunidad y predicción de riesgo genético en la DM1
La mayoría de los pacientes con DM1 muestran signos de autoinmunidad con la presencia detectable de autoanticuerpos anti-islote (ICA), autoanticuerpos frente a insulina (IAA), decarboxilasa de ácido glutámico (GAD65), antígeno 2 de insulinoma (IA-2) y transportador de zinc ZnT812. En la diabetes que presenta un claro componente autoinmune, llamada también diabetes tipo 1A, se ha descrito un riesgo de 85% de desarrollar autoinmunidad antes de los 15 años, en hermanos haploidénticos de casos índice afectados y portadores del genotipo DR3/DR4-DQ813. En la llamada “diabetes latente autoinmune del adulto” (LADA), se han descrito pacientes diagnosticados inicialmente con diabetes tipo 2 y que presentan características de autoinmunidad14. En estos pacientes se ha descrito que el efecto protector del alelo DQB1*0602 podría no ser efectivo15.
Agregación familiar de la DM1
La Tabla 1 (modificada de referencia 16) muestra un resumen de los trabajos que han estimado el riesgo de DM1 en familiares de casos índice afectados con esta enfermedad. En la columna de la izquierda se señala el tipo de relación familiar con el caso índice, y en la columna de la derecha se muestra el riesgo aproximado de enfermar en un período de 20 años desde el nacimiento. El examen de la Tabla 1 revela conclusiones interesantes sobre la contribución genético-ambiental de la DM1: en primer lugar, el riesgo de enfermar en hermanos de pacientes afectados es de 6% mientras que la probabilidad de desarrollar DM1 en un país de tasa de incidencia intermedia es solamente de 0,4%. En segundo lugar, el riesgo de recurrencia en gemelos idénticos es notablemente menor al 100%, por lo que necesariamente debe existir alguna causalidad de tipo ambiental. El riesgo de recurrencia en hermanos gemelos idénticos es aproximadamente de 45%, mientras que el riesgo de recurrencia de la DM1 en gemelos dizigóticos (no idénticos) es sólo del 10%. Esta diferencia (45% vs 10%) apoya fuertemente la existencia de un componente genético involucrado en la etiología de la DM1. La importancia de los genes HLA en la agregación familiar de la DM1 queda patente al observar el gradiente de riesgo que se observa al comparar el riesgo de recurrencia de la enfermedad en hermanos de casos índice que son HLAidénticos (15%), haploidénticos (es decir, que comparten un haplotipo HLA de los dos posibles; 5%), y hermanos HLAdiscordantes (1%). A pesar del fuerte componente genético de la DM1, hay que resaltar que el 90% de los casos nuevos diagnosticados son esporádicos y sin evidencia de existencia de un componente familiar3.
Tabla 1.
Riesgo de recurrencia en familiares la diabetes mellitus tipo 1

Estudios epidemiológicos poblacionales y marcadores genéticos HLA
La tasa de incidencia de DM1 varía enormemente en diferentes países y grupos étnicos17. Los estudios de migraciones poblacionales han aportado evidencias que apoyan la existencia de un componente genético relevante en la DM1. Muntoni et al18, observaron que las personas provenientes de la isla italiana de Cerdeña (población genéticamente conservada que muestra una elevada tasa de incidencia de la enfermedad) y que migraban a la Italia continental (de baja tasa de incidencia), conservaban las tasas de incidencia de su lugar de origen, lo que indicaría el importante efecto de la genética sobre el riesgo de desarrollar DM1. Otro estudio sobre la incidencia de DM1 en poblaciones residentes en Alemania y procedentes de continental y Cerdeña llegó a la misma conclusión19. De forma llamativa, existe una correlación estre cha entre la prevalencia de marcadores genéticos HLA de riesgo con la tasa de incidencia de la enfermedad en países europeos20. Sin embargo, también es necesario recalcar que el crecimiento sostenido en los últimos años en la tasa de incidencia de DM121, la existencia de aparentes “epidemias” de la enfermedad22, la observación de un patrón de estacionalidad23 y las evidencias que apoyan una agrupación espaciotemporal de la enfermedad24-25, indican la importancia del ambiente en la etiología de la enfermedad. Entre otros factores, las infecciones virales, el tipo de alimentación temprana, el elevado peso al nacer y el crecimiento acelerado en la infancia han sido relacionados con el desarrollo de la DM117. De forma interesante, se ha propuesto que el incremento de la incidencia de la enfermedad se ha producido a partir de un aumento de los casos de DM1 que no presentan alelos HLA de susceptibilidad26.
Barridos de genoma completo en la DM1
La DM1 es una de las primeras enfermedades multifactoriales que fue evaluada en estudios familiares con marcadores genéticos que presentaban una cobertura del genoma completo, tanto en estudios de ligamiento basados en familias27, como en estudios de asociación de genoma completo en sujetos sin relación familiar28. Los primeros estudios de este tipo se basaban en marcadores genéticos de tipo microsatélite en familias con pares de hermanos afectados, en los que se encontraron hasta 15 regiones cromosómicas mostraron evidencias de ligamiento con la enfermedad llamadas IDDM1-IDDM1529, aunque varias de ellas no fueron replicadas posteriormente30. Los estudios de ligamiento confirmaron de forma nítida la región HLA (6p21) como fuertemente relacionada con la DM1, así como la participación del locus del gen de la insulina (IDDM2; cromosoma 11p15). La variación genética de INS estaría relacionada con la DM1 a través de un polimorfismo de tipo minisatélite consistente en un número variable de repeticiones en tandem que flanquean al gen de la insulina, y que se asocian a diferentes niveles de expresión génica31. Posteriormente, los estudios de asociación de genoma completo basados en cientos de miles de marcadores de sustituciones simples (SNPs) han identificado hasta 50 loci genéticos asociados con la DM1 aparte de la región HLA5; ver lista completa en la página web de “Type 1 Diabetes Genetics Consortium” http://www.t1dgc.org). Aparte de la región HLA (odds ratio alélico ~7) e INS (odds ratio alélico ~2,5), los genes no-HLA más fuertemente asociados a diabetes tipo 1 son PTPN22 (odds ratio alélico ~ 2,0), IL2RA (odds ratio alélico ~1.6), CTLA4, PTPN22, IL2RA, PTPN2, SH2B3 y ERBB3 (todos con odds ratios alélicos menores a 1,5). El descubrimiento de numerosos genes asociados a la DM1 en estudios de asociación de genoma completo ha incrementado el conocimiento sobre las posibles causas de la enfermedad, aunque ha significado solamente un modesto aporte en relación a la predicción a la enfermedad en comparación al aporte exclusivo de HLA32.
Marcadores no HLA en la DM1
CTLA-4 (Locus IDDM12)
El gen CTLA-4 (cytotoxic T-lymphocyte-associated antigen
4) es un buen candidato para DM1 dado que es un regulador
negativo de la activación de células T33. Este gen se
encuentra en el cromosoma 2q33 y su asociación con DM1
ha sido analizada por varios grupos de investigación, por lo
que se considera a CTLA-4 como uno de los loci de susceptibilidad
a DM1 confirmados. Se sabe que esta región de 300
kb contiene por lo menos tres genes: CD28, CTLA-4, y el gen
de la molécula co-estimuladora inducible (ICOS), todos ellos
juegan un papel importante en la función y regulación inmune
y podrían ser responsables de la asociación genética ligada a
desregulación del sistema inmune34. En humanos, se han identificado
varios polimorfismos del gen CTLA-4, los que incluyen
polimorfismos en la región flanqueadora del extremo 5’ y
también en la región promotora. Dentro de los más estudiados
están: la sustitución de bases A49G que se traduce en una
sustitución aminoacídica de treonina a alanina en el péptido
señal; una repetición (AT)n en el 3’ UTR; y el polimorfismo
CT60 situado fuera del sitio de poliadenilación de CTLA-4.
Este gen se ha asociado con DM1 en varios países como España,
Italia, Alemania y Bélgica35. Sin embargo, otras publicaciones
en población japonesa, del Reino Unido y de USA no
muestran asociación36. Dentro de una amplia gama de SNPs,
uno de los mejor documentados es la variante +49A/G, que
crea una sustitución Thr17Ala que genera cambios en el péptido
señal de la molécula. Se ha demostrado que la presencia de
esta variante genética en CTLA-4 produce una glicosilación incompleta
(Ala17), dando lugar a un transporte anómalo a nivel
del retículo endoplásmico, lo que afecta el control de CTLA-4
(Ala17) y genera una expresión menor a nivel de superficie,
lo que podría explicar en parte, la baja función inhibitoria de
CTLA-4 en individuos portadores de este polimorfismo (34).
INS (Locus IDDM2)
El gen de insulina (INS) fue el segundo de los genes candidatos
propuestos para DM1, en parte por la presencia de
auto-anticuerpos específicos contra insulina en muestras de
suero de pacientes con DM137. La región que rodea al gen INS en el cromosoma 11p15 ha sido consistentemente vinculada
con DM1 desde hace más de dos décadas38. Posee una
región repetida en tándem de número variable en el promotor
del gen INS, la cual es importante para su regulación. Los
alelos en esta región se dividen en tres clases y se distinguen
por el número de repeticiones de pares de bases de ADN. Los
alelos de clase I tienen un promedio de 570 pares de bases,
los alelos de clase II 1.200 pares de bases y de la clase III
tienen alelos de 2.200 pares de bases. Se encontró una fuerte
asociación, entre varios grupos independientes, que muestran
que los alelos clase I de INS se asocian con un mayor
riesgo de padecer DM1, mientras que los alelos de clase III
están relacionados con su protección (39-40). El riesgo relativo
para individuos homocigotos para el alelo corto del INSVNTR se ha estimado en 2,68 y el cociente de riesgo para los hermanos es de 1,29. Por lo tanto, los métodos de vinculación
que dependen de la distribución de alelos entre hermanos
afectados tendrían un poder limitado para detectar un
locus como el INS. En estudios de expresión génica de INS,
se ha demostrado que los alelos de clase I se asocian con una
mayor expresión de INS en el páncreas, en comparación con
los alelos de clase III, pero en el timo sucede lo contrario, en
donde los alelos de clase I se expresan en niveles 2-3 veces
menor. Esto condujo a la hipótesis de que la protección observada
en los alelos INS-VNTR de clase III es conferida por
los niveles elevados de insulina en el timo, lo que puede mejorar
la selección negativa de los linfocitos T auto-reactivos
para insulina41. Es probable que esto modifique la selección
de las células T en el timo y, por lo tanto, pueda influir en la
tolerancia a insulina. La hipótesis de que el VNTR modula el
riesgo a padecer DM1 afectando la inducción de tolerancia
a la insulina en el timo es particularmente atractiva a la luz
de los recientes hallazgos en que la tolerancia a la insulina
puede ser un paso clave en el desarrollo de DM142.
Tirosina fosfatasa linfoide (PTPN22)
El gen, PTPN22, se ubica en el cromosoma 1p13 y codifica
para la proteína tirosina fosfatasa linfoide también conocida
como “Lyp”43. La proteína Lyp inhibe la transducción
de señales del receptor de células T (TCR) por desfosforilación
de tres quinasas importantes para la señalización de
TCR. Lyp es una proteína intracelular que interactúa con Csk
quinasa y este complejo proteico inhibe la señalización del
TCR, lo que reduce la activación de células T. Existe una
variante C1858T (Arg620Trp) en PTPN22, conocido supresor
de la activación de células T. Datos funcionales indican
que esta variante de Lyp es incapaz de unirse al regulador
negativo quinasa Csk, el cual en última instancia conduce la
respuesta hiper-reactiva de la célula T. La variante C1858T
ha demostrado estar asociada a distintas patologías de carácter
autoinmune tales como: DM1, artritis reumatoide (AR),
lupus eritematoso sistémico y enfermedad de Graves44. Sin
embargo, no se ha encontrado asociación con otras enfermedades
autoinmunes como la esclerosis múltiple45. La interacción
que se produce en la región de Lyp que contiene
el polimorfismo genético Arg620Trp interactúa fuertemente
con Csk menos que el alelo 620R. Esto prevé como resultado
una más eficiente supresión de la señalización del TCR. Se postula que esta ganancia de función puede predisponer a la
DM1 a través de un aumento de la supervivencia de las células
T auto-reactivas durante la selección en el timo46.
Helicasa inducida por interferón (IFIH1)
El gen del dominio C helicasa inducido por interferón
(IFIH1) conocido también como Melanoma asociado a la
diferenciación 5 (MDA-5) está localizado en el cromosoma
2q24.347. Un estudio de asociación a gran escala de SNPs
candidatos (no sinónimas, por ejemplo, el cambio de un aminoácido)
identificó el gen IFIH1 como un nuevo locus para
DM1. En el año 2006, se identificó al gen IFIH1 como el
sexto gen asociado fuertemente con DM148. El gen IFIH1 se
cree que desempeña un rol en la protección del hospedero de
infecciones virales al ser capaz de responder (sensar) ácidos
nucleicos virales en el citoplasma y de esa manera gatillar
tanto una respuesta antiviral, como una respuesta apoptótica49.
Se cree que IFIH1 contribuye con la respuesta inmune
innata mediante la liberación de interferón-γ y la inducción
de la apoptosis de las células infectadas por virus. Su amplia
expresión en tejidos linfoides, monocitos y células dendríticas
sugiere un posible papel general en enfermedades
autoinmunes como: esclerosis múltiple, artritis reumatoide, enfermedad de Graves y la enfermedad de Addison. Varios
estudios han reportado asociaciones entre infecciones virales
y la susceptibilidad a DM1, lo cual refuerza la idea de que
el gen IFIH1 sea un buen candidato funcional para DM150-51.
Receptor a de interleuquina-2 (IL2RA)
En el año 2005, se informó la región del receptor alfa de
interleuquina 2 (IL2RA) en el cromosoma 10p15.1 como un
marcador potencial asociado con DM152. El descubrimiento
del locus IL2RA/CD5 es un ejemplo de la aplicación de “la
estrategia de genes ortólogos” para DM1; es decir, aquellos
genes descritos en el modelo animal que pueden ser candidatos
primarios para la investigación en humanos53. El gen IL-2RA está compuesto de ocho exones y codifica para la cadena
α del complejo del receptor de IL-2 (conocido también como
CD25). IL2RA es fundamental en la regulación inmune como
un modulador importante de la inmunidad. Este fenómeno ha
sido observado en pacientes con otras enfermedades autoinmunes
(lupus), hace plausible la hipótesis de que la variante
susceptible de CD25 afecte esta población de células T. La
clarificación fina de este íntimo mecanismo involucrado para
esta variante y la comprensión de cada punto de control para
este receptor podría permitir el diseño racional de futuros
ensayos de intervención sobre esta citoquina54.
Mediante la utilización de SNP tag, se obtuvo fuerte evidencia de que la región que contiene el gen IL2RA podría ser uno de los locus de susceptibilidad para DM1. Esta variante génica puede estar relacionada con DM1 al ser responsable de la unión de IL-2, un regulador clave en la proliferación de las células T regulatorias. La estimulación del receptor de IL-2 es parte esencial de ambas respuestas autoinmunes mediante células T efectoras y su control por células T regulatorias55. Los SNPs con la asociación más débil con DM1 fueron aquellos involucrados con el aumento de la expresión de IL2RA soluble. Los alelos susceptibles están asociados con una disminución en la concentración de IL2RA, sugiriendo un posible mecanismo biológico para la autoinmunidad a través de una menor unión de IL-2. La evidencia de células T CD4+CD25+ con menores funciones supresoras in vitro en pacientes con DM1, ha sido relacionada a la presencia de ciertos polimorfismos funcionales en IL2RA56.
Epigenética en la DM1
La base genética de la DM1 y los modelos de susceptibilidad genética utilizados (humanos y murinos) han involu crado un número diverso de genes que confieren efectos variables sobre el riesgo. La alta heterogeneidad de estos genes pueden tener fuertes efectos sobre una población particular o un subconjunto de familias y no tener ningún efecto en otro grupo. De este modo se entiende que la DM1 se aproximaría más a un modelo epigenético, donde el aspecto ambiental (externo, contaminación, exposición a antígenos, intrauterino, etc) juega un papel esencial por sobre las variaciones genéticas (polimorfismos). Dentro de los mecanismos epigenéticos que se están estudiando en la DM1 se encuentran los patrones de metilación de algunos genes. Recientemente, se ha publicado un interesante análisis basado en estudios de asociación epigenómica (EWAS) que muestra importantes variaciones cuando se comparan patrones de metilación entre pacientes con DM1 en estudios de gemelos monozigóticos, indicando la relevancia de los niveles de exposición a determinados estímulos57. Otro factor de modulación epigenética corresponde a los microRNAs58. Los miRNAs son una clase de RNAs no codificantes de una sola hebra (21-25 nt) que se transcriben a partir de ADN, pero que no se traducen en proteínas, y que funcionan, al menos en animales, mediante la inhibición de la traducción del RNAm a través de apareamientos imperfectos en la región 3 ‘no traducida (3’ UTR) de los mRNAs. Estudios bioinformáticos entre las regiones cromosómicas de 530 miRNAs con genes de susceptibilidad a DM1 mostró la existencia de 27 miRNAs que se encuentran en loci humanos asociados con DM159. Curiosamente, los blancos objetivos previstos para estos miRNAs incluyen genes relacionados con la autoinmunidad, con las células β, con moléculas co-estimuladoras de células T y CD28 (miR-16-2), INFγ y FasL (miR-551b, miR-877) y secreción de insulina (miR-375). Como cada miRNA puede dirigirse a múltiples mRNAs, a menudo en combinación con otros miRNAs, estas moléculas crean complejas redes reguladoras de la expresión génica. La posibilidad de que los miRNAs regulen genes de riesgo en la DM1 puede ser la base de los resultados contradictorios que se observan en los estudios de ligamiento y en la heterogeneidad observada para los genes candidatos hasta ahora analizados.
Referencias bibliográficas
- Singal DP, Blajchman MA. 1973. Histocompatibility (HL-A) antigens, lymphocytotoxic antibodies and tissue antibodies in patients with diabetes mellitus. Diabetes 22: 429-432.
- Bottazzo GF, Florin-Christensen A, Doniach D. 1974. Islet-cell antibodies in diabetes mellitus with autoimmune polyendocrine deficiencies. Lancet 2: 1279-1283.
- Eisenbarth GS. 2009. Banting Lecture 2009: an unfinished
journey: molecular pathogenesis to prevention of type 1A diabetes.
Diabetes 59: 759-774.
- Undlien DE, Lien BA, Thorsby E. 2001. HLA complex genes in
type 1 diabetes and other autoimmune diseases. Which genes are
involved? Trends Genet 17: 93-100.
- Pociot F, Akolkar B, Concannon P, Erlich HA, Julier C,
Morahan G, et al. 2010. Genetics of Type 1 Diabetes: What’s
Next? Diabetes 59: 1561-1571.
- Risch N. 1987. Assessing the role of HLA-linked and unlinked determinants of disease. Am J Hum Genet 40: 1-14.
- Pérez-Bravo F, Carrasco E, Gutiérrez-López MD, Martínez MT,
López G, de los Ríos MG. 1996. Genetic predisposition and
environmental factors leading to the development of insulindependent
diabetes mellitus in Chilean children. J Mol Med 74:
105-109.
- Santos JL, Pérez-Bravo F, Carrasco E, Calvillán M, Albala C.
2001. Association between HLA-DQB1 alleles and type 1 diabetes
in a case-parents study conducted in Santiago, Chile. Am J
Epidemiol 153: 794-798.
- Díaz N, Méndez MA, Pérez-Bravo F, Carrasco E, Santos JL. 2003.
Incidence rate of type 1 diabetes in Santiago, Chile by HLA-DQB1
genotypes. European J Epidemiol; 18: 787-792.
- Nejentsev S, Sjöroos M, Soukka T, Knip M, Simell O, Lövgren T,
Ilonen J. 1999. Population-based genetic screening for the
estimation of Type 1 diabetes mellitus risk in Finland: selective
genotyping of markers in the HLA-DQB1, HLA-DQA1 and HLADRB1
loci. Diabet Med 16 (12): 985-992.
- Nejentsev S, Howson JM, Walker NM, Szeszko J, Field SF,
Stevens HE, et al. 2007. Wellcome Trust Case Control Consortium.
Localization of type 1 diabetes susceptibility to the MHC class I
genes HLA-B and HLA-A. Nature 450: 887-892.
- Zhang L, Eisenbarth GS. 2011. Prediction and prevention of Type
1 diabetes mellitus. J Diabetes 3: 48-57.
- Aly TA, Ide A, Jahromi MM, Barker JM, Fernando MS,
Babu SR, et al. 2006 Extreme genetic risk for type 1A diabetes.
Proc Natl Acad Sci USA 103: 14074-14079.
- Palmer JP, Hampe CS, Chiu H, Goel A, Brooks-Worrell BM.
2005. Is latent autoimmune diabetes in adults distinct from
type 1 diabetes or just type 1 diabetes at an older age?
Diabetes 54 Suppl 2: S62-67.
- Vatay A, Rajczy K, Pozsonyi E, Hosszúfalusi N, Prohászka Z,
Füst G, et al. 2002. Differences in the genetic background of
latent autoimmune diabetes in adults (LADA) and type 1 diabetes
mellitus. Immunol Lett 84 (2): 109-115.
- Atkinson MacLaren NK. 1994. The pathogenesis of insulindependent
diabetes mellitus. N Engl J Med 331: 1428-1436.
- Soltesz G, Patterson CC, Dahlquist G; EURODIAB Study Group.
2007. Worldwide childhood type 1 diabetes incidence-what can we
learn from epidemiology? Pediatr Diabetes 8 (Suppl 6): 6-14.
- Muntoni S, Fonte MT, Stoduto S, Marietti G, Bizzarri C,
Crinò A, et al. 1997. Incidence of insulin-dependent diabetes
mellitus among Sardinian-heritage children born in Lazio region,
Italy. Lancet 349: 160-162.
- Ehehalt S, Popovic P, Muntoni S, Muntoni S, Willasch A,
Hub R, et al. 2009. DIARY Group Baden-Wuerttemberg.
Incidence of diabetes mellitus among children of Italian migrants
substantiates the role of genetic factors in the pathogenesis of type
1 diabetes. Eur J Pediatr; 168: 613-617.
- Ronningen KS, Keiding N, Green A. 2001. on behalf of
Genomic Marker Contributors and the EURODIAB ACE
Study Group. Correlations between the incidence of childhoodonset
type 1 diabetes in Europe and HLA genotypes. Diabetologia 44 (Suppl 3): B51-B59.
- Carrasco E, Pérez-Bravo F, Mondragón A, Dorman J, Santos JL.
2006. Increasing incidence of type 1 diabetes in population from
Santiago of Chile: trends in a period of 18 years (1986- 2003).
Diabetes Metabolism Research and Reviews 22: 34-37.
- Lipman TH, Chang Y, Murphy KM. 2002. The epidemiology of
type 1 diabetes in children in Philadelphia 1990-1994: evidence of
an epidemic. Diabetes Care 25: 1969-1975.
- Moltchanova EV, Schreier N, Lammi N, Karvonen M. 2009.
Seasonal variation of diagnosis of Type 1 diabetes mellitus in
children worldwide. Diabet Med 26: 673-678.
- Santos JL, Carrasco E, Moore AL, Pérez-Bravo F, Albala C. 2001.
Incidence rate and spatio-temporal clustering of type 1 diabetes in
Santiago, Chile, from 1997 to 1998. Revista de Saúde Pública; 35:
96-100.
- Torres-Avilés F, Carrasco E, Icaza G, Pérez-Bravo F. 2010.
Clustering of cases of type 1 diabetes in high socioeconomic
communes in Santiago de Chile: spatio-temporal and geographical
analysis. Acta Diabetol; 47: 251-257.
- Fourlanos S, Varney MD, Tait BD, Morahan G, Honeyman MC,
Colman PG, Harrison LC. 2008. The rising incidence of type
1 diabetes is accounted for by cases with lower-risk human
leukocyte antigen genotypes. Diabetes Care 31: 1546-1549.
- Davies JL, Kawaguchi Y, Bennet ST, Coppeman JB, Cordell HJ,
Pritchard LE, et al. 1994. A genome-wide search for human type 1
diabetes susceptibility genes. Nature; 371: 130-136.
- The Wellcome Trust Case Control Consortium. Genome-wide
association study of 14,000 cases of seven common diseases and
3,000 shared controls. Nature 2007; 447: 661-78.
- Concannon P, Gogolin-Ewens KJ, Hinds DA, Wapelhorst B,
Morrison VA, Stirling B, et al. 1998. A second-generation screen
of the human genome for susceptibility to insulin-dependent
diabetes mellitus. Nat Gene 19: 292-296.
- Cox NJ, Wapelhorst B, Morrison VA, Johnson L, Pinchuk L,
Spielman RS, et al. 2001. Seven regions of the genome show
evidence of linkage to type 1 diabetes in a consensus analysis of
767 multiplex families. Am J Hum Genet 69: 820-830.
- Bazaes RA, Petry CJ, Ong KK, Ávila A, Dunger DB, Mericq MV.
2003. Insulin gene VNTR genotype is associated with insulin
sensitivity and secretion in infancy. Clin Endocrinol (Oxf) 59:
599-603.
- Clayton DG. 2009. Prediction and Interaction in Complex Disease Genetics: Experience in Type 1 Diabetes. PLoS Genet 5: e1000540.
- Vaidya B, Pearce S. 2004. The emerging role of the CTLA-4 gene
in autoimmne endocrinophaties. Eur J Endocrinol, 150: 619-626.
- Ueda H, Howson JM, Esposito L, Heward J, Snook H,
Chamberlain G, et al. 2003. Association of the T-cell regulatory
gene CTLA-4 with susceptibility to autoimmune disease. Nature
423: 506-511.
- Marron MP, Raffel LJ, Garchon HJ, Jacob CO, Serrano-Rios M,
Martinez MT, et al. 1997. Insulin-dependent diabetes mellitus
(IDDM) is associated with CTLA-4 polymorphisms in multiple
ethnic groups. Hum Mol Genet 6: 1275-1282.
- Kikuoka N, Sugihara S, Yanagawa T, Ikezaki A, Kim HS,
Matsuoka H, et al. 2001. Cytotoxic T lymphocyte antigen 4 gene
polymorphism confers susceptibility to type 1 diabetes in japanese
children : analysis of association with HLA genotypes and
autoantibodies. Clin Endocrinol 55: 597-603.
- Bennett ST, Lucassen AM, Gough SC, Powell EE, Undlien DE,
Pritchard LE, et al. 1995. Susceptibility to human type 1diabetes
at IDDM2 is determined by tandem repeat variation at the insulin
gene minisatellite locus. Nat Genet 9: 284-292.
- Undlien DE, Bennett ST, Todd JA, Akselsen HE, Ikaheimo I,
Reijonen H, et al. 1995. Insulin gene region-encoded
susceptibility to IDDM maps upstream of the insulin gene.
Diabetes 44: 620-625.
- Bennett ST, Wilson AJ, Cucca F, Nerup J, Pociot F, Mckinney PA,
et al. 1996. IDDM2-VNTR-encoded susceptibility to type 1
diabetes: dominant protection and parental transmission of alleles
of the insulin gene-linked minisatellite locus. J Autoimmun 9:
415-421.
- Vafiadis P, Bennett ST, Todd JA, Grabs R, Polychronakos C. 1998.
Divergence between genetic determinants of IGF2 transcription
levels in leukocytes and of IDDM2-encoded susceptibility to type
1diabetes. J Clin Endocrinol Metab 82: 2933-2939.
- Chentoufi AA, Polychronakos C. 2002. Insulin expression levels in
the thymus modulate insulin-specific autoreactive T-cell tolerance:
the mechanism by which the IDDM2 locus may predispose to
diabetes. Diabetes 51: 1383-1390.
- Onengut-Gumuscu S, Concannon P. 2002. Mapping genes for
autoimmunity in humans: type 1 diabetes as a model. Immunol
Rev, 190: 182-194.
- Smyth D, Cooper JD, Collins JE, Heward JM, Franklyn JA,
Howson JM, et al. 2004 Replication of an association between the
lymphoid tyrosine phosphatase locus (LYP/PTPN22) with type
1 diabetes, and evidence for its role as a general autoimmunity
locus. Diabetes 53: 3020-3023.
- Orozco G, Sánchez E, González-Gay MA, López-Nevot MA,
Torres B, Cáliz R, et al. 2005. Association of a functional singlenucleotide
polymorphism of PTPN22, encoding lymphoid protein
phosphatase, with rheumatoid arthritis and systemic lupus
erythematosus. Arthritis Rheumat 52: 219-224.
- Begovich AB, Caillier SJ, Alexander HC, Penko JM, Hauser SL,
Barcellos LF, et al. 2005. The R620W polymorphism of the protein
tyrosine phosphatase PTPN22 is not associated with multiple
sclerosis. Am J Hum Genet, 76: 184-187.
- Onengut-Gumuscu S, Ewens KG, Spielman RS, Concannon P.
2004. A functional polymorphism (1858C/T) in the PTPN22 gene
is linked and associated with type I diabetes in multiplex families.
Genes Immun, 5: 678-680.
- Yoneyama M, Kikuchi M, Matsumoto K, Imaizumi T,
Miyagishi M, Taira K, Foy E et al. 2005. Shared and unique
functions of the DExD/H-box helicases RIG-I, MDA5, and LGP2
in antiviral innate immunity. J Immunol 175 (5): 2851-8.
- Smyth D, Cooper J, Bailey R, Field S, Burren O, Smink L, et al.
2006. A genome-wide association study of nonsynonymous SNPs
identifies a type 1 diabetes locus in the interferon-induced helicase
(IFIH1) region. Nat Genet 38: 617-619.
- Kato H, Takeuchi O, Sato S, Yoneyama M, Yamamoto M,
Matsui K, et al. 2006. Differential roles of MDA5 and RIG-I
helicases in the recognition of RNA viruses. Nature 441: 101-105.
- Qu HQ, Marchand L, Grabs R, Polychronakos C. 2008. The
association between the IFIH1 locus and type 1 diabetes.
Diabetologia 51 (3): 473-475.
- Nejentsev S, Walker N, Riches D, Egholm M and Todd JA. 2009.
Rare variants of IFIH1, a gene implicated in antiviral responses,
protect against type 1 diabetes. Science, 324 (5925): 387-9.
- Vella A, Cooper J, Lowe C, Walker N, Nutland S, Widmer B, et al.
2005. Localization of a type 1 diabetes locus in the IL2RA/CD25
region by use of tag single-nucleotide polymorphisms. Am J Hum
Genet 76 (5): 773-779.
- Lowe C, Cooper J, Brusko T, Walker N, Smyth D, Bailey R, et al.
2007. Large-scale genetic fine mapping and genotype-phenotype
associations implicate polymorphism in the IL2RA region in type
1 diabetes. Nat Genet 39: 1074-1082.
- Malek TR, Bayer AL. 2004. Tolerance, not immunity, crucially
depends on IL-2. Nat Rev Immunol 4: 665-674.
- Qu H, Montpetit A, Ge B, Hudson T, Polychronakos. 2007. Toward
further mapping of the association between the IL2RA locus and
type 1 diabetes. Diabetes 56 (4): 1174-1176.
- Wang SH, Chen GH, Fan Y, Van Antwerp M and Baker JR Jr.
2009. Tumor necrosis factor-related apoptosis-inducing ligand
inhibits experimental autoimmune thyroiditis by the expansion of
CD4+CD25+ regulatory T cells. Endocrinology 150 (4):
2000-2007.
- Rakyan VK, Beyan H, Down TA, Hawa MI, Maslau S, Aden D,
et al. 2011. Identification of Type 1 Diabetes-Associated
DNAMethylation Variable Positions That Precede Disease
Diagnosis. PLoS Genet 7 (9): e1002300
- MacFarlane AJ, Strom A, Scott FW. 2009. Epigenetics:
deciphering how environmental factors may modify autoimmune
type 1 diabetes. Mamm Genome 20 (9-10): 624-632.
- Javierre BM, Hernando H, Ballestar E. 2011. Environmental triggers and epigenetic deregulation in autoimmune disease. Discov Med 12 (67): 535-545.