Diabetes y su impacto en los tejidos periodontales
Verónica Cabrera S.1
Diabetes and its impact on periodontal tissues
1Cirujano-Dentista.
Alumna de diplomado de
actualización en Diabetes y
herramientas educativas. Asociación
de Diabéticos de Chile. ADICH.
Correspondencia a:
Dra. Verónica Cabrera S.
Teléfono: 227362880.
E-mail: Veropaz.cabrera@gmail.com
Recibido: 10-12-2014
Aceptado: 03-03-2015
Periodontal disease is an infectious disease of inflammatory character whose pathognomonic sign is the formation of periodontal pocket. Your etiological factor is bacteria; necessary but not sufficient for its development as a susceptible host is necessary, because it is a multifactorial disease that responds to risk factors such as snuff and diabetes. The hyperglycemia promotes the formation of advanced glycation end products (AGEs), they alter the stability of collagen and vascular integrity; reducing chemotaxis, phagocytosis and intracellular killing of PMNN; favoring bacterial persistence in the periodontal pocket and periodontal destruction. Monocytes, macrophages and endothelial cells are associated with these AGEs. They secrete more IL-1 and TNF-a; increasing its concentration in the crevicular fluid. Metalloproteinases (MMP), such as collagenase, diabetics are increased by altering the homeostasis of collagen. Alterations in endothelial cells produce changes in coagulation leading to a focal thrombosis and vasoconstriction. Systemic inflammation has an important role in insulin sensitivity function and glucose dynamics, since swelling induces insulin resistance, and this usually accompanies systemic infections. Similarly, periodontal infection may enhance the systemic inflammatory state and aggravate insulin resistance. These events affect the emergence, evolution and periodontal regeneration; having a bidirectional relationship control Periodontitis and diabetes, as both share the same way of perpetuating the disease, inflammation.
Key words: Periodontal disease, periodontal inflammation, diabetes.
Es sabido que la diabetes afecta a todo el organismo, los mecanismos son diversos, la lipotoxicidad y glucotoxicidad afectan sobre todo la circulación macro y microvascular, influyendo en la cicatrización y reparación celular; por ello, el periodonto no está exento de los efectos de esta enfermedad.
El periodonto que se ve afectado es el de inserción, el cual está compuesto por el cemento, hueso alveolar y ligamento periodontal. El nombre de esta afección es periodontitis, la cual es una enfermedad infecciosa de carácter inflamatorio, siendo su signo patognomónico la formación de saco periodontal, producto de la migración apical del epitelio de unión (Figura 1). Es una enfermedad multifactorial, siendo el tabaquismo y la diabetes sus factores de riesgo.
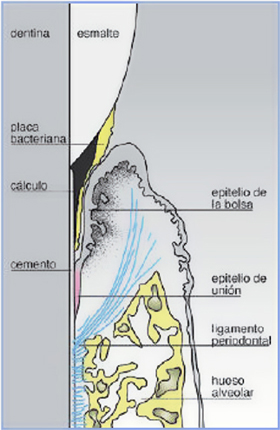
Figura 1. Bolsa periodontal en un defecto infraóseo, donde se muestra los factores implicados en la curación del periodonto. Tomada de Francisco Alpiste y cols. Regeneración periodontal en la práctica clínica. Med oral patol oral cir bucal (Internet) jul 2006 v. 11 N° 4.
En el presente trabajo se exponen los mecanismos por los cuales la diabetes afecta el establecimiento y progresión de la periodontitis, y la influencia de ésta en el control metabólico y evolución de la diabetes.
Objetivos
El objetivo general del presente trabajo consiste en exponer los efectos de la diabetes en la evolución de la enfermedad periodontal.
Los objetivos específicos son:
1. Describir la forma en que la diabetes favorece la destrucción periodontal.
2. Describir la forma en que la diabetes afecta la regeneración periodontal.
3. Exponer los efectos de la terapia periodontal en el control metabólico y evolución de la diabetes.
Metodología de estudio
El presente estudio corresponde a una revisión sistemática de la literatura en que se describen los efectos de la diabetes en el tejido de sostén de la pieza dental, tanto en su establecimiento y progresión, como en su influencia en la regeneración.
Para reunir la información se realizó una búsqueda de artículos en las principales bases bibliográficas disponibles en Internet, concretamente en PubMed MEDLINE, SCOPUS, ISI. Los criterios de búsqueda incluyeron las palabras diabetes, periodontitis, mediadores de la inflamación y reparación periodontal.
Se excluyeron los artículos de publicación muy antigua, exceptuando los artículos clásicos.
Desarrollo
Diabetes y la destrucción periodontal
Periodontitis se define como “enfermedad infecciosa con carácter inflamatorio cuyo signo patognomónico es la formación de saco periodontal”1. Es una enfermedad inflamatoria crónica que se caracteriza por la inflamación de las encías, sangrado al sondaje, reabsorción de hueso alveolar con la consiguiente pérdida de inserción, u posterior movilidad dentaria, llegando incluso a la pérdida de la pieza dentaria2.
El factor etiológico de la periodontitis son las bacterias (los periodontopatógenos más importantes y prevalentes son anaerobios y gram negativos: Porphyromonas gingivalis, Treponema dentcola, Bacteroides forsythus y Aggregatibacter actinomycetemcomitans). No obstante, son necesarias pero no suficientes para el desarrollo de la enfermedad, puesto que se necesita de un hospedero susceptible3-5. La periodontitis es el resultado de un proceso inflamatorio dada la presencia de ciertas bacterias que poseen actividad periodontopatógena, las cuales se encuentran en el surco gingivodentario. En salud hay un equilibrio entre bacterias y resistencia del hospedero, el cual está influenciado por factores ambientales y genéticos; que si se rompe, surge la enfermedad2.
La interrelación entre las bacterias y los mecanismos de respuesta inmune del hospedero producen la formación del saco periodontal, destrucción del tejido conectivo y reabsorción del hueso alveolar, ya sea por mecanismos directos o indirectos.
En presencia de enfermedad se forma un infiltrado inflamatorio que va a producir distintos subtipos de citoquinas que participarán en la activación de los procesos de destrucción del tejido conectivo de inserción periodontal, existiendo períodos de destrucción seguido de episodios de quietud. Estos episodios de destrucción periodontal se asocian a cambios en la población celular que conforma el infiltrado inflamatorio localizado en el tejido conectivo subepitelial con una disminución importante en la población fibroblástica y un incremento en el número de células inflamatorias, principalmente neutrófilos, macrófagos, células plasmáticas y linfocitos T en los sitios que muestran actividad.
Como se mencionó, las bacterias son necesarias pero no suficientes para que se inicie la enfermedad, ya que es una enfermedad multifactorial, que responde a factores de riesgo como el tabaco y la diabetes4,5.
La diabetes es una enfermedad crónica producida cuando el páncreas no produce insulina o cuando el organismo no puede emplear eficazmente la insulina producida, provocando un estado de hiperglicemia prolongado, lo cual produce daño en todo el organismo, especialmente en el sistema vascular y el sistema nervioso6. Puede ser clasificada en dos categorías principales:
Diabetes mellitus tipo I: De carácter autoinmune, con destrucción de las células beta del páncreas, por ende, no se produce insulina. Su inicio es normalmente antes de los 40 años.
Diabetes mellitus tipo II: Se presenta en individuos de edad media, principalmente obesos. Las células beta del páncreas funcionan, es decir, sí secreta insulina, pero los receptores periféricos no son capaces de reconocerla, produciendo una hiperglicemia.
La evidencia sugiere que los cambios periodontales son la primera manifestación clínica de la diabetes2.
El estado de hiperglicemia favorece la formación de los productos finales de la glicosilación avanzada (AGEs), éstos alteran la estabilidad del colágeno y la integridad vascular; reduciendo la quimiotaxis y fagocitosis; además de producir muerte intracelular del neutrófilos, lo cual favorece la persistencia bacteriana en el saco periodontal y aumentar la destrucción periodontal. Los monocitos, macrófagos y células endoteliales son afines con estos AGEs. Los monocitos secretan más IL-1, TNF-a y factor de crecimiento tipo insulina; estas sustancias pro-inflamatorias aumentan su concentración en el líquido crevicular gingival (esta concentración se relaciona con el nivel de control de la glicemia que presentan los pacientes diabéticos). Las metaloproteinasas de la matriz (MMP), como por ejemplo la colagenasa, se incrementa en pacientes diabéticos, alterando la homeostasis del colágeno y la cicatrización de heridas del periodonto. Las células endoteliales van a dar lugar a cambios en la coagulación que conllevan una trombosis focal y vasoconstricción. Estos sucesos incrementan la destrucción del tejido periodontal7,8.
Numerosos estudios hablan de la influencia de la glicemia en lo que respecta a la inflamación, específicamente de los productos AGEs, los cuales, activan a los macrófagos para secretar más IL-1, TNF-a y factor de crecimiento tipo insulina; estas sustancias pro-inflamatorias favorecen la perpetuación de la respuesta inflamatoria9. Por este mecanismo, la inflamación y el sangrado al sondaje se encuentran aumentados en los pacientes diabéticos.
En la National Health and Nutrition Examination Survey (NHANES) III, los adultos con un nivel de HbA1c > 9% tuvieron una mayor prevalencia de periodontitis severa que aquellos que no presentaban diabetes10, este resultado establece una relación entre el mal control de la diabetes mellitus y la severidad de la enfermedad periodontal. En un estudio con 350 niños que presentaban diabetes mellitus I vs 350 niños no diabéticos, se obtuvo que en los niños diabéticos habían más sitios con evidencia de periodontitis (> 20% vs 8% de los sitios, respectivamente)8.
Brian L. Mealey y Gloria L. Ocampo en su trabajo donde vieron varios estudios en los cuales se establece que la diabetes es un factor de riesgo para la periodontitis, en donde los diabéticos poseen mayor riesgo de pérdida ósea alveolar pudiendo aumentar hasta 3 veces la pérdida de inserción en comparación con las personas no diabéticas7, lo mismo mencionan Tara B et al.; además estipula que el control metabólico de ésta influye en la severidad de la enfermedad periodontal2.
Por lo expuesto anteriormente, las personas que presentan un menor control de su diabetes, tienen mayor inflamación periodontal, pérdida de inserción y disminución de la masa ósea alveolar, pudiendo llegar hasta 3 veces comparado con pacientes no diabéticos. Por otro lado, las personas que controlan adecuadamente la diabetes no experimentan aumento7,11.
Por ende, la diabetes mal controlada se asocia a un mayor riesgo y severidad de periodontitis, siendo el nivel de control de la diabetes un factor importante, más que su duración. Esta relación está dada por los productos de glicolisación avanzada (AGEs) que afectan a los macrófagos, neutrófilos y colágeno principalmente perpetuando un estado de inflamación lo que se traduce en constante pérdida periodontal.
Diabetes y la regeneración periodontal
La curación de la herida periodontal es un proceso complejo; las dos partes de la herida poseen características completamente distintas, por un lado está el tejido blando y por el otro un tejido duro: la raíz dental, una superficie avascular y a veces contaminada con productos tóxicos y bacterias.
Podemos distinguir dos procesos en la curación; la regeneración, en la cual hay una restitución íntegra de la función y arquitectura de los tejidos y la reparación, en donde se produce un tejido que no permite la restauración funcional ni morfológica original, considerándose como una cicatriz no funcional12.
En estado de salud, la cicatrización posee 3 etapas13,14:
1. Inflamatoria: Duración de 0 a 4 días en cierre. Presenta vasoconstricción inicial, luego vasodilatación y aumento de la permeabilidad; agregación plaquetaria y activación de la cascada de coagulación.
2. Fibroblástica: Duración de 5 a 40 días. Caracterizándose por angiogénesis, epitelización y formación de nuevos fibroblastos, lo cual generará un tejido de granulación inicial
3. Maduración: Duración de 40 días hasta varios años. Se ordena el colágeno y se diferencia en miofibroblastos, que aumentan la fuerza tensil y permiten la aproximación de los bordes de la lesión.
La forma de curación más habitual de la herida periodontal es la reparación; se produce epitelización de la cara interna del tejido blando con la superficie radicular, formándose la denominada unión epitelial larga, la cual actúa como sellado del medio interno. Otras posibilidades de reparación son la adhesión del tejido conectivo con reabsorción radicular, y la anquilosis radicular por crecimiento óseo y reabsorción radicular12.
A nivel celular, la reparación periodontal es un proceso complejo que requiere la coordinación entre la proliferación, diferenciación y desarrollo de varias células. Durante el desarrollo del diente las células madres periodontales se originan de las células del folículo dental; algunas de éstas permanecen en el ligamento periodontal después que el diente acaba su desarrollo. Durante la curación de la herida periodontal estas células madre, junto con aquellas localizadas en la región perivascular del hueso alveolar, son estimuladas a proliferar, migrar dentro del defecto y diferenciarse para formar nuevos cementoblastos, fibroblastos del ligamento periodontal y osteoblastos12.
Si el paciente es diabético, el escenario de curación cambia. Esto se debe a que esta enfermedad produce un retraso en la cicatrización y una pobre respuesta frente a la infección, producto del estado de hiperglucemia; éste provoca la aparición de AGEs, los cuales al unirse forman un complejo irreversible. Este proceso posee varios efectos a nivel celular e inmunitario, ya que se unen tanto a proteínas, lípidos y ácidos nucleicos15.
Al haber una pobre respuesta a la infección, debido a que los AGEs afectan a los PMNN limitando su quimiotaxis; además de que la membrana basal se engrosa, incrementando la fragilidad capilar, fallo microvascular con pérdida de la respuesta vasodilatadora, dificultando el paso de sustancias y células necesarias para la curación la cicatrización; el proceso de inflamación perpetúa haciendo difícil la curación de la herida. Sumado a esto, ocurre una sobreexpresión de los genes que codifican para citoquinas proinflamatorias, tales como IL-6, IL-8 y factor de necrosis tumoral (TNF), y algunas quimiocinas, tales como la proteína quimiotáctica de monocitos (MCP) -1, y C-C receptor de quimioquinas (CCR) -2 y -4, aumentando la inflamación. Estas anomalías de producción fueron más pronunciadas en los pacientes con diabetes mal controlada. La cicatrización, en pacientes con mal control glicémico, también se ve afectada por la hipoxia producida por la afinidad de la hemoglobina a los AGEs, alterando el metabolismo lipídico y del colágeno15-17, resultado en un proceso de cicatrización lento y de mala calidad.
La diabetes no sólo afecta la regeneración del epitelio en un tratamiento periodontal, también lo hace en el tratamiento con implantes dentales; ya que los osteoblastos, que están implicados en la remodelación ósea en la proximidad del implante, están disminuidos en número y menos activos, incrementando la fibrosis. No obstante, la calidad del control glicémico es un importante factor para el éxito de los implantes dentales. Oates et al.18, estudió una población de pacientes con diabetes tipo 2, la cual la dividió en cuatro grupos de acuerdo a los valores de HbA1c (menos de 6%, 6-8%, 8-10% y más de 10%). En los dos últimos grupos, se observó una disminución significativa en la estabilidad del implante a las 2 y 4 semanas en comparación con los valores basales. También encontraron retraso en la cicatrización en estos dos grupos de HbA1c más elevados. En contraste, los dos grupos más bajos de HbA1c (lo cual denota un buen control de la glucemia), no mostró estas complicaciones. Además, Tawil et al.19, mostró que la tasa de fracaso de los implantes fue significativamente menor en los pacientes con valores de HbA1c inferior a 7% en comparación con los pacientes que tienen menor control de su enfermedad (HbA1c 7-9%).
En síntesis, la regeneración periodontal en presencia de diabetes va a depender de su control, ya que el estado de hiperglicemia produce la formación de los AGEs, siendo éstos los responsables de la alteración en la cicatrización.
Efectos de la terapia periodontal en el control metabólico
Numerosos estudios mencionan que el tratamiento periodontal influye positivamente en el control de la diabetes2,7-11; esta relación estaría dada por la inflamación crónica provocada por las enfermedades periodontales. Los datos experimentales indican que estas enfermedades pueden inducir o mantener un estado inflamatorio crónico, como indican las concentraciones de proteína C reactiva, IL-6 y fibrinógeno que se observan en numerosas personas con periodontitis20,21.
La inflamación periodontal se inicia por la infección bacteriana de patógenos gram-negativos provenientes del saco periodontal3,4,5,22, mientras que las complicaciones inflamatorias de los diabéticos son principalmente el resultado de la hiperglucemia. Ambos comparten procesos patogénicos comunes, ya que las respuestas en la enfermedad periodontal y en la diabetes están reguladas por el sistema inmune, el cual responde a los factores de estrés ambientales que actúan sobre el anfitrión23.
La periodontitis y diabetes mellitus comparten características similares de la inflamación, ya que las proteínas C reactiva, IL-6 y otros mediadores de la inflamación son denominadores comunes. Por otra parte, una relación dosis-respuesta se observó entre la severidad de la enfermedad periodontal y la cantidad de TNF, lo que está estrechamente relacionada con la resistencia a la insulina24. Esto implica que la enfermedad periodontal puede jugar un papel significativo en la aparición de resistencia a la insulina.
El periodonto inflamado, sirve como una fuente endocrina de mediadores de la inflamación25,26. Como se mencionó, la infección periodontal crónica conduce a un aumento en el TNF-a, IL-1, IL,-6 y proteína C reactiva20,21,25. Este aumento puede incrementar la resistencia a la insulina al interferir con la glucosa y el metabolismo lipídico25 y antagonizar la acción de la insulina27. El aumento de la resistencia a la insulina puede causar un aumento en el riesgo de diabetes tipo 2.
El TNF-a, producido abundantemente por los adipocitos, aumenta la resistencia a la insulina, porque evita la autofosforilación del receptor de insulina e inhibe la señalación del segundo mensajero mediante la inhibición de la enzima tirosincinasa2,28. La IL-6 estimula la producción de TNF-a; en consecuencia, la mayor producción de IL-6 en la obesidad provoca un aumento de la concentración circulante tanto de IL-6 como de TNF-a. La enfermedad periodontal induce un aumento de las concentraciones séricas de IL-6 y TNF-a, por lo tanto, puede actuar de un modo similar a la obesidad al inducir o agravar la resistencia a la insulina.
Blüher et al.29, encontró un aumento significativo en las concentraciones plasmáticas del IL-6 y proteína C reactiva en paralelo con el deterioro de la tolerancia a la glucosa. En un estudio similar, se encontró que en sujetos con diabetes mellitus tipo 2 eran más altos los niveles de IL-6, IL-8 y proteína C reactiva30. Estos estudios sugieren que la resistencia a la insulina se asocia con una respuesta de fase aguda exagerada, y pueden preceder el desarrollo de la diabetes tipo 2.
La inflamación sistémica tiene una función importante en cuanto a la sensibilidad a la insulina y a la dinámica de la glucosa, puesto que la inflamación induce resistencia a la insulina, y esta resistencia suele acompañar a las infecciones sistémicas. De igual manera, la infección periodontal puede acentuar el estado inflamatorio sistémico y agravar la resistencia a la insulina.
Lalla et al.31, investigó los efectos del tratamiento periodontal en pacientes con diabetes. Descubrió una disminución significativa en el suero de proteína C-reactiva y E-selectina y sustancias pro-inflamatorias, concluyendo que la terapia periodontal produce una reducción en la producción de TNF-a y el número de monocitos circulantes. Algo similar encontró Iwamoto Y.32 observando una disminución del TNF-a y niveles totales de HbA1c después del tratamiento periodontal. Grossi y col.25, encontraron que el control efectivo de la infección periodontal en diabéticos podría reducir los niveles de AGEs en el suero. Correa et al. mostraron una disminución de TNF-a y fibrinógeno a los 3 meses después del tratamiento. El régimen de tratamiento periodontal también redujo los niveles de proteínas C reactiva y de HbA1c33. La reducción de los niveles de estos mediadores retarda el proceso de diabetes y enfermedad cardiovascular.
Mejía G.E.G.34 hizo un estudio longitudinal, en donde seleccionó pacientes con periodontitis y los separó en dos grupos; el primero recibió terapia periodontal y el segundo, control, no lo recibió. Concluyó que la terapia periodontal ayuda a la disminución de los mediadores de inflamación en el suero, los cuales se asocian en la resistencia a la insulina, mejorando el control glucémico; por ende, el tratamiento periodontal exitoso reduce los niveles de TNF-a circulantes en pacientes diabéticos con enfermedad periodontal.
Kiran M et al35 estudió pacientes con diabetes tipo 2 que presentaban gingivitis o periodontitis leve y localizada; los separó en un grupo que recibió tratamiento con raspado y alisado radicular y un grupo control que no recibió tratamiento. Después del tratamiento, los pacientes experimentaron una reducción del 50% en la prevalencia de sangrado gingival y una reducción de la concentración media de hemoglobina A1c desde 7,3% hasta 6,5%. En el grupo de control, no se observó ningún cambio en cuanto al sangrado gingival, como se esperaba, ni tampoco ninguna mejora en la concentración de hemoglobina A1c. Estos resultados indican que los cambios en el grado de inflamación de las encías después de un tratamiento periodontal pueden reflejarse con cambios en el control glucémico.
Los estudios muestran una relación bidireccional entre la diabetes y la enfermedad periodontal, siendo, por un lado, la diabetes un factor de riesgo para la periodontitis y por el otro, la periodontitis un factor de riesgo para la diabetes, ya que ambas comparten la misma forma de perpetuación de la enfermedad, la inflamación.
Conclusión
El factor etiológico de la periodontitis son las bacterias, las cuales son necesarias pero no suficientes para el desarrollo de la enfermedad, puesto que se necesita de un hospedero susceptible, ya que al ser una enfermedad multifactorial responde a factores de riesgo como la diabetes.
La hiperglicemia favorece la formación de AGEs, los cuales alteran:
1. Colágeno: Interfiere en su homeostasis, provocando alteración en la cicatrización.
2. Células endoteliales: Aumenta el grosor de la membrana basal de los vasos sanguíneos afectando la integridad vascular, provocando cambios en la coagulación que conllevan a una trombosis focal y vasoconstricción. Esta situación ayuda a perpetuar la inflamación, lo que favorece el establecimiento y destrucción periodontal por un lado y por el otro dificulta la regeneración periodontal.
3. PMNN: Reducen la quimiotaxis y fagocitosis; además de padecer de muerte intracelular, perpetuando el estado de inflamación.
4. Monocitos y macrófagos: Secretan más sustancias pro inflamatorias como IL-1, TNF-a y factor de crecimiento tipo insulina; aumentando su concentración en el líquido crevicular. Estas sustancias provocan un estado de inflamación crónico que ayuda al establecimiento y progresión de la enfermedad periodontal. La concentración de estas sustancias pro inflamatorias se relaciona con el nivel de control de la glicemia que presentan los pacientes diabéticos.
5. Metaloproteinasas de la matriz (MMP): Se incrementan en pacientes diabéticos, alterando la homeostasis del colágeno. Al alterarla se incrementa la destrucción y disminuye la reparación periodontal.
El control metabólico de la diabetes influye en la severidad de la enfermedad periodontal. Si hay un mal control existe mayor inflamación periodontal, pérdida de inserción y disminución de la masa ósea alveolar. No obstante, las personas que controlan adecuadamente la diabetes no experimentan aumento, siendo más importante el nivel de control más que su duración.
El control de la periodontitis influye positivamente en el control metabólico de la diabetes.
La diabetes no controlada afecta la oseointegración de implantes dentales.
Referencias bibliográficas
- Flemmig TF. 1999. Periodontitis Annals of Periodontology 4 (1): 32-37.
- Taiyed-Ali TB, Cheta Raman RP, Vaithilingam RD. 2011. Relationship between periodontal disease and diabetes mellitus: an Asian perspective. Periodontology 2000 56: 258-268.
- Hujoel P, Guimaráes Zina L, Cunha-Cruz J, López R. 2012. Historical perspectives on theories of periodontal disease etiology. Periodontology 2000 58: 153-160.
- Tonetti MS, Claffey N. 2005. On behalf of the European Workshop in Periodontology group C. Advances in the progression of periodontitis and proposal of definitions of a periodontitis case and disease progression for use in risk factor research. J Clin Periodontol; 32 (Suppl. 6): 210-213.
- Heaton B, Dietrich T. 2012. Causal theory and the etiology of periodontal diseases”. Periodontology 2000 58: 26-36.
- Asociación de Diabéticos de Chile [Internet] ¿Qué es la diabetes? [Citado el 17 de abril de 2012]. Disponible desde: http://www. adich.cl/Que_es.html.
- Mealey BL, Ocampo GL. 2008. Diabetes mellitus y enfermedad periodontal. Periodontology (Ed Esp) 18: 86-104.
- Lalla E, Cheng B, Lal S, et al. 2007. Diabetes mellitus promotes periodontal destruction in children. J Clin Periodontol, vol. 34: 294-298.
- Navarro Sánchez AB, Faria Almeida R, Bascones Martínez A. 2002. Relación entre Diabetes mellitus y enfermedad periodontal. Av Periodon Implantol 14 (1): 9-19.
- Tsai C, Hayes C, Taylor GW. 2002. Glycemic control of type 2 diabetes and severe periodontal disease in the US adult population. Community Dent Oral Epidemiol 30: 182-192.
- Preshaw PM, Alba AL, Herrera D, Jepsen S, Konstantinidis A, Makrilakis K, Taylor R. 2012. Periodontitis and diabetes: a two-way relationship. Diabetología 55: 21-31.
- Alpiste Illueca FM, et al. 2006. Periodontal regeneration in clinical practice. Med Oral Patol Oral Cir Bucal (Internet) 11 N° 4 Madrid jul.
- Valencia Basto C. 2008. Cicatrización: Proceso de reparación tisular. Aproximaciones terapéuticas. Artículo de revisión. Investigación andina 20: 12-100.
- Gurtner GC, Werner S, Barrandon Y, Longaker MT. Wound Repair and Regeneration. Nature 453: 314-321.
- Méndez JD. Productos finales de la Glicación avanzada y complicaciones crónicas de la diabetes mellitus. Gac Méd Méx. 200. Vol. 139 N° 1: 49-55. Versión online desde http://www. medigraphic.com/pdfs/gaceta/gm-2003/gm031g.pdf.
- Ayra Rivas M, Díaz Horta O. 1999. Productos de la glucosilación avanzada y diabetes mellitus. Rev Cubana End 10 (1): 57-64.
- Marchand F, et al. 2012. Dental implants and diabetes: Conditions for success. Diabetes & Metabolism 38: 14-19.
- Oates TW, Dowell S, Robinson M, McMahan CA. 2009. Glycemic control and implant stabilization in type 2 diabetes mellitus. J Dent Res 88: 367-371.
- Tawil G, Younan R, Azar P, Sleilati G. 2008. Conventional and advanced implant treatment in the type II diabetic patient: surgical protocol and long-term clinical results. Int J Oral Maxillofac Implants 23: 744-752.
- D’Aituo F, Parkar M, Andreou G, Suvan J, Brett PM, Ready D, et al. 2004. Periodontitis and systemic inflammation: control of the local infection is associated with a reduction in serum inflammatory markers. J Dent Res 83: 156-160.
- Loos BG, Craandiji J, Hoek FJ, Wertheim-van Dillen PME, van der Velden U. 2000. C-reactive protein and other markers of systemic inflammation in relation to cardiovascular diseases are elevated in periodontitis. J Periodontol 71: 1528-1534.
- Socransky SS, Haffajee AD. 1992. The bacterial etiology of destructive periodontal disease: current concepts. J Periodontol 63: 322-331.
- Preshaw PM. 2009. Periodontal disease and diabetes. J Dent 37: S575-S577.
- Mealey BL, Rose LF. 2008. Diabetes mellitus and inflammatory periodontal disease. Compendium 29: 403-413.
- Grossi SG, Genco RJ. 1998. Periodontal disease and diabetes mellitus: a two-way relationship. Ann Periodontol 3: 51-61.
- Offenbacher S, Katz V, Fertik G, Collins J, Boyd D, Maynor G, McKaig R, Beck J. 1996. Periodontal infection as a possible risk factor for preterm low birth weight. J Periodontol 67: 1103-1113.
- Pickup JC, Mattock MB, Chusney GD, Burt D. 1997. NIDDM as a disease of the innate immune system: association of acute-phase reactants and interleukin-6 with metabolic syndrome X. Diabetologia 40: 1286-1292.
- Löe H, Anerud A, Boysen H, Smith M. 1978. The natural history of periodontal disease in man. Tooth mortality rates before 40 years of age. J Periodontal Res 13: 563-572.
- Bluher M, Fasshauer M, Tonjes A, Kratzsch J, Schon MR, Paschke R. 2005. Association of interleukin-6, C-reactive protein, interleukin-10 and adiponectin plasma concentrations with measures of obesity, insulin sensitivity and glucose metabolism. Exp Clin Endocrinol Diabetes 113: 534-537.
- Thorand B, Kolb H, Baumert J, Koenig W, Chambless L, Meisinger C, et al. 2005. Elevated levels of interleukin-18 predict the development of type 2 diabetes: results from the MONICA⁄KORA Augsburg Study, 1984-2002. Diabetes 54: 2932- 2938.
- Lalla E, Kaplan S, Yang J, Roth GA, Papapanou PN, Greenberg S. 2007. Effect of periodontal therapy on serum C-reactive protein, sE-selectin, and tumour necrosis factora secretion by peripheral blood-derived macrophages in diabetes. A pilot study. J Periodontal Res 42: 274-282.
- Iwamoto Y, Nishimura F, Nakagawa M, Sugimoto H, Shikata K, Makino H, et al. 2001. The effect of antimicrobial periodontal treatment on circulating tumor necrosis factor-alpha and glycated hemoglobin level in patients with type 2 diabetes. J Periodontol 72: 774-778.
- Correa FO, Gonçalves D, Figueredo CM, Bastos AS, Gustafsson A, Orrico SR. 2010. Effect of periodontal treatment on metabolic control, systemic inflammation and cytokines in patients with type 2 diabetes. J Clin Periodontol 37: 53-58.
- Mejía GEG, Guerrero AF, Todd JM, Téllez JH, Salazar LSA, Torres BJM. 2009. Efecto de la terapia periodontal sobre los marcadores del control glicémico e inflamatorios en pacientes con diabetes mellitus tipo II. Oral 10 (31): 511-517.
- Kiran M, Arpak N, Unsal E, Erdogan MF. 2005. The effect of improved periodontal health on metabolic control in type 2 diabetes mellitus. J Clin Periodontol 32: 266-272.