Diabetes mellitus y Covid-19. Epidemiología, fisiopatología, manejo ambulatorio e intrahospitalario. Revisión
Patricio Salman M1*, Patricia C. Gómez G2,3, Néstor Soto I.4
Diabetes mellitus and Covid-19. Epidemiology, pathophysiology, outpatient and inpatient management. Review
1. Sección Endocrinología, Departamento de Medicina Interna de la Facultad de Medicina, Universidad de Concepción Concepción, Chile.
2. Sección Endocrinologia y Diabetes. Hospital Clinico Universidad de Chile. Santiago, Chile.
3. Centro de Diabetes Adulto. Clínica las Condes. Santiago, Chile.
4. Unidad de Endocrinología y Diabetes. Hospital San Borja Arriarán. Santiago, Chile.
*Correspondencia: Patricio Salman Mardones psalman@udec.cl Profesor asociado de la Facultad de Medicina de la Universidad de Concepción. Departamento de Medicina Interna, Facultad de Medicina Chacabuco con Janequeo s/n, 4to piso. Barrio Universitario.
Teléfono: (41) 2204921
Sin financiamiento. Sin conflicto de interés.
Recibido: 02-07-2020
Aceptado: 12-07-2020
Resumen: La diabetes mellitus ha sido asociado a una mayor probabilidad de enfermedad más grave por Covid-19. Los estudios epidemiológicos evidencian que los pacientes diabéticos tienen un riesgo mayor de un cuadro grave que requiera UCI, ventilación mecánica y probabilidad de morir. Un buen control metabólico parece fundamental para disminuir este riesgo. En el caso del manejo ambulatorio es importante asegurar la continuidad de los tratamientos crónicos, medir los niveles de glicemia capilar y minimizar la posibilidad de infección. En caso de infección por SARS-Cov2 el paciente diabético deberá hacer los ajustes necesarios en su tratamiento tanto para lograr un control glicémico adecuado como para disminuir los riesgos de algunos fármacos antidiabéticos. El uso de telemedicina constituye una excelente herramienta para facilitar el logro de los objetivos terapéuticos. En caso de requerir hospitalización, se ha evidenciado que los pacientes diabéticos tienen altos requerimientos de insulina y rápida tendencia a producir cetosis. Considerando la situación actual de pandemia las metas intrahospitalarias pueden ser más laxas y seguras, en especial en pacientes no críticos. En caso de pacientes críticos idealmente se debe mantener las metas glicémicas entre 140-180 mg/dL.
Palabras clave: Covid19; Diabetes; Hiperglicemia; SARS-Cov2.
Abstract: Diabetes mellitus has been associated with a higher probability of severe disease due to Covid-19. Epidemiological studies show that diabetic patients have an increased risk of a serious condition requiring ICU, mechanical ventilation and of course the probability of dying. Good metabolic control seems essential to reduce this risk. In the case of outpatient management, it is very important to ensure the continuity of chronic treatments, measure capillary blood glucose levels and minimize the possibility of infection. In case of SARS-Cov2 infection, the diabetic patient should make the necessary adjustments in their treatment, both to achieve adequate glycemic control and to reduce the risks of some antidiabetic drugs. Telemedicine is an excellent tool to facilitate the achievement to therapeutic goals. In case of requiring hospitalization, it has been shown that diabetic patients have high insulin requirements and rapid tendency to produce ketosis. Considering the current situation of a pandemic, intrahospital goals may be laxer and safer, especially in non-critically ill patients. In the case of critically ill patients, the glycemic goals should ideally be maintained between 140-180 mg/dL.
Keywords: SARS-Cov2, Covid19, Diabetes, Hyperglycemia.
Desde la aparición del Severe Acute Respiratory Syndrome Coronavirus 2 (SARS-Cov2) causante de la pandemia denominada Coronavirus Disease 2019 (COVID-19), la Diabetes Mellitus (DM) ha sido descrita como una de las comorbilidades que se asocia a mayor morbilidad y mortalidad por esta enfermedad. El objetivo de esta revisión es evidenciar la epidemiología, fisiopatología entre la DM y SARS-Cov2, además del manejo ambulatorio e intrahospitalario. Esta revisión nace del trabajo realizado para una actividad webinar on-line de la Sociedad Chilena de Endocrinología y Diabetes (SOCHED) que abordó este tema.
Epidemiología
Es conocido que los pacientes diabéticos tienen un mayor riesgo de infecciones, tanto por bacterias, hongos y virus, debido a alteraciones en la inmunidad innata. En el caso de COVID-19 no hay evidencia que los diabéticos tengan mayor riesgo de infección, pero sí desde los primeros informes se ha puesto en manifiesto que hay mayor riesgo de morbimortalidad. No obstante, este mayor riesgo podría ser reflejo de la mayor prevalencia de DM en adultos mayores (este último grupo también conocido con mayor riesgo de morbimortalidad) y que los diabéticos adultos tienen mayor carga de enfermedad cardiovascular, que también es conocido factor de riesgo para morbimortalidad. Por tanto, si bien puede ser difícil aislar a la DM como factor de riesgo independiente, la literatura hasta ahora es consistente en poner a la DM como uno de los principales factores de riesgo para enfermedad grave por COVID-19. Es más, en pandemias y virus anteriores la DM se mostró también como un factor de riesgo relevante. En la pandemia por H1N1 del 2009 la DM triplicó el riesgo de hospitalización y cuadruplicó el riesgo de ingreso a UCI, y en la infección por MERS-Cov la DM fue el mayor factor de riesgo para enfermedad grave y muerte (OR 7,2-15,7) con una mortalidad del 35%1.
En el caso de la infección por SARS-Cov2 ya los primeros estudios mostraban esta mayor relación entre DM y morbimortalidad. Un estudio de un hospital de Wuhan, China, evidenció que, entre 191 pacientes, la prevalencia de DM era mayor en los que fallecían (31%) versus los que sobrevivían (14%) con p 0,00512. Otro estudio de Wuhan, China, de 201 pacientes hospitalizados la prevalencia de DM fue mayor (19%) en quienes cursan con distress respiratorio versus quienes no la hacen (5,1%) con p 0,0023. En otro estudio chino, en 552 hospitales, la prevalencia de DM fue mayor en quienes cursaron con una enfermedad más grave (16,2%) versus quienes no la cursaron (5,7%) y además en el end point primario (ingreso a UCI, uso de ventilación mecánica y muerte) la prevalencia de DM fue mayor (26,9%) versus quienes no cumplieron con el end point primario (6,1%)4. En otro estudio chino, los pacientes diabéticos versus no diabéticos tienen mayor riesgo de neumonía severa, menor recuento de linfocitos, mayor recuento de neutrófilos, mayor proteína C reactiva, mayor ferritina, mayor dímero D y mayor IL-65. Un estudio chino evidenció que la mortalidad de los diabéticos fue mayor (7,8%) que en los no diabéticos (2,7%) con HR 1,49, y además interesantemente, entre los diabéticos la mortalidad fue mayor (11%) en quienes tenían un control metabólico intrahospitalario deficiente (considerado >180 mg/ dL) versus la mortalidad (1,1%) en quienes tenían un control aceptable (<180 mg/dL)6. Una revisión recientemente publicada que agrupa diferentes revisiones sistemáticas, metaanálisis y estudios de cohortes muestran que la DM consistentemente se asocia a mayor morbimortalidad7. En el caso de Chile, la Sociedad Chilena de Medicina Intensiva (SOCHIMI) en su último reporte epidemiológico evidencia que el segundo antecedente mórbido más frecuente en las UCI en Chile es la DM (23%)8.
Respecto a la diabetes mellitus tipo 1 (DM-1) y SARSCov2 la literatura es escasa, con algunos reportes de casos ambulatorios con buena evolución9, debut asociado a cetoacidosis diabética (CAD)10 y el estudio con mayor número de casos de DM-1 con Covid (+) se publicó recientemente en el cual se agrupó a 33 casos, donde en un 27,3% fue de manejo ambulatorio, necesidad de UCI en un 30,3%, curso de CAD en un 45,5% y mortalidad de un 3%11.
Fisiopatología
En la actualidad se sabe que el SARS-Cov2 ocupa como receptor a la proteína Enzima Convertidora de Angiotensina 2 (ACE2). Esta enzima convierte a la Angiotensina II (AgII) en Angiotensina 1-7 (esta última con efectos antiinflamatorios y vasodilatadores). El SARS-Cov2 ocupa como receptor a la ACE2 reduciendo sus niveles haciendo sobreexpresar los niveles de AgII (que tiene efectos proinflamatorios y vascontrictores) induciendo daño celular, hiperinflamación y falla respiratoria. En el caso de los diabéticos, la hiperglicemia crónica produce un down-regulation de la expresión de la ACE2, con el consiguiente teórico mayor daño a nivel celular. Las células ß pancreáticas expresan ACE2 lo que puede traer como consecuencia un daño directo por el SARS-Cov2 al ocupar ACE2 como receptor e infectar a la célula ß12.
SARS-Cov2 como causa de nueva diabetes y como causa de futura DM-1
Recientemente se han publicado reportes de pacientes previamente sin antecedentes de DM y que han cursado con COVID-19 tanto en ambulatorio como hospitalizados y han presentado un debut de diabetes habitualmente sintomáticos con hiperglicemia marcada. Se ha descartado DM-1 con anticuerpos negativos y se ha atribuido a esta nueva forma de diabetes a la infección por SARS-Cov2. La plausibilidad fisiopatológica es lo mencionado previamente donde las células ß pancreáticas expresan en forma importante el receptor para el SARS-Cov2 (ACE2) lo que podría generar un daño masivo e irreversible de la masa celular ß pancreática con la consiguiente diabetes. Esto es algo que está recién en investigación y se requiere mayores datos de casos similares13,14.
Otro aspecto distinto es si la infección por SARS-Cov2 pudiera generar o gatillar una autoinmunidad contra la célula ß que se traduzca en la aparición a futuro de una DM-1 (como sí está descrito para otras infecciones virales de este tipo como fue el SARS-Cov1 y el H1N1), por lo que habrá que estar atento a la aparición de debut de DM-1 (a cualquier edad) en los tiempos que vienen15.
Recomendaciones de manejo ambulatorio
Entre los factores que pueden tener impacto en los resultados de la infección por SARS-Cov2 en pacientes con diabetes, está la coexistencia de comorbilidades tales como hipertensión arterial, obesidad y apnea de sueño. También influye la presencia de complicaciones crónicas de la diabetes, especialmente insuficiencia renal, así como el grado de control metabólico logrado, tanto previo, al momento de la admisión, como durante la hospitalización. De ahí que resulte muy importante que el paciente ambulatorio con diabetes y Covid-19 pueda lograr un buen control metabólico16.
En nuestro país aproximadamente un 5.0% de los pacientes infectados presentan diabetes mellitus sin requerir hospitalización, siendo la segunda comorbilidad más frecuente después de la hipertensión arterial17. El tratamiento ambulatorio se ha visto dificultado porque los controles regulares se han suspendido como parte de las medidas de control de la infección en la comunidad. Las atenciones médicas ambulatorias cayeron un 60-70% desde el inicio de la pandemia.
Dentro de las consideraciones preventivas de COVID-19 para personas con diabetes a nivel individual y desde la perspectiva de un servicio de salud, es necesario continuar con la terapia hipoglicemiante en uso, medir los niveles de glicemia capilar y eventualmente cuerpos cetónicos, minimizar la exposición al virus y adaptar el estilo de vida a la nueva condición18.
Si el paciente resulta infectado, asintomático o con síntomas leves, debe continuar con la terapia habitual en su hogar. En el caso de presentar síntomas no severos, se debe mantener la terapia usual con precaución, considerar la suspensión de inhibidores de transportador de sodio-glucosa 2 (iSGLT-2) y de instaurar insulinoterapia18. También es necesario contemplar el control de las comorbilidades, tales como hipertensión arterial y dislipidemia.
Se debe considerar a la población con diabetes como un grupo vulnerable y adaptar estrategias en los servicios de salud para permitir la continuidad de la terapia. Se debe facilitar el retiro y entrega de medicamentos, idealmente por períodos más prolongados de tiempo e idealmente realizar despacho a domicilio.
Es necesario enfatizar el estilo de vida saludable, con alimentación equilibrada y realización de ejercicio físico. En el contexto de cuarentena, la práctica de baile constituye un excelente ejercicio.
Entre los objetivos de terapia se plantea mantener en lo posible glicemias entre 70-140 mg/dL, con nivel de hemoglobina glicosilada (HbA1c) menor de 7%. En los usuarios de monitoreo continuo de glicemia, la meta es lograr un tiempo en rango mayor de 70%, hipoglicemias menos de 4% (objetivos más laxos son apropiados en personas frágiles o adultos mayores)12.
El uso de terapia hipoglicemiante requiere ciertas consideraciones, dependiendo de la condición clínica. En la tabla 1 se detallan recomendaciones según agente. La insulinoterapia no debe ser suspendida en caso de estar usándola. Es necesario un automonitoreo regular y más frecuente o continuar monitoreo continuo y realizar los ajustes de dosis apropiados para lograr las metas.
También es necesario mantener la terapia de las comorbilidades. Se ha discutido la eficacia y seguridad de los bloqueadores del sistema renina-angiotensina-aldosterona (SRAA), por riesgo incierto de susceptibilidad aumentada para infección y beneficio incierto en mitigar la injuria inflamatoria.
En la interacción del SRAA con SARS-CoV-2, es importante mencionar que el uso de inhibidores de la enzima convertidora de angiotensina I y antagonistas del receptor de angiotensina aumentan la expresión de la ACE 2, de allí el temor inicial de que los bloqueadores de SRAA pudieran favorecer la infección y empeorar el pronóstico19. Sin embargo, un meta-análisis reciente que incluyó 4 estudios, demostró que las tasas de mortalidad en Covid-19 de los que recibieron inhibidores de SRAA fue significativamente menor versus no-inhibidores del SRAA20. Por lo tanto, se recomienda continuar con éstos a menos que tenga una contraindicación (hipotensión, hiperkalemia, injuria renal aguda)21.
La terapia con aspirina en pacientes que la estén usando se debe mantener, excepto que aparezcan contraindicaciones. El uso de estatinas, con potencial riesgo de alza de transaminasas y miositis, debe ser individualizado según riesgo/beneficio18.
En el escenario actual de aislamiento social, la telesalud resulta muy adecuada para asegurar que los pacientes con Covid-19 reciban el cuidado que necesitan22. Estudios previos han demostrado que mediante la telemedicina se logra un control metabólico similar e incluso mejor que con la atención tradicional en DM 223, por lo cual parece que el tiempo de la telemedicina es ahora24.
Las mujeres con diabetes pregestacional han sido identificadas como más vulnerables a los efectos severos de COVID-19, por lo que es necesario extremar las medidas para evitar el contagio en esta población. La prueba de tolerancia a la glucosa constituye la piedra angular para el diagnóstico de diabetes gestacional, pero para evitar la sobreexposición que implica su realización a gran número de personas, sociedades científicas de varios países han recomendado modificar esta práctica durante la pandemia. Se propone el uso de HbA1c >5.9% temprano en el curso del embarazo para identificar la diabetes gestacional. Las recomendaciones a las 24-28 semanas son más divergentes. El screening postparto para disglicemia materna debe ser diferido25. Las situaciones especiales que requieren consulta presencial y eventual hospitalización son las siguientes:
• Debut de diabetes mellitus tipo 1.
• Diabetes mellitus en el embarazo: Primera consulta. El seguimiento podría ser manejado con el uso de telemedicina. Es conveniente hacer coincidir los controles obstétricos o ecográficos con consultas presenciales para control metabólico.
• Pacientes con infecciones del pie/lesiones mayores de pie/gangrena.
• Otras situaciones de emergencia, tales como hipoglicemia severa o gastroenteritis.
• Cualquier infección (aparte de COVID-19) que requiera antibióticos intravenosos. • Cualquier deterioro agudo de funciones de algún órgano (corazón, riñones, ojos, hígado).
Recomendaciones de manejo hospitalario
• Comportamiento clave en hospitalizados por COVID:
• Hiperglicemia en diabéticos y no diabéticos
• Debut de diabetes asociado a COVID 19
• Altos requerimientos de insulina
• Rápida tendencia a la cetoacidosis diabética (CAD)
• Hiperglicemia asociada a corticoides
• Alto riesgo de hipoglicemia
Se conoce que la hiperglicemia es un factor de riesgo asociado a desenlaces desfavorables en el hospital, por lo que su manejo debe ser supervisado y optimizado26,27. Sin embargo, en tiempos de pandemia, muchos hospitales se han visto desbordados y se está entrando a una situación de manejo en crisis. Algunos centros hospitalarios están improvisando estrategias de atención, en un escenario de falta de protocolos de manejo, déficit de equipos de protección personal, insumos con falta de stock, escasez del personal de salud e importante falta de camas o redistribución de ellas28.
El siguiente texto entrega información de lo publicado hasta ahora y sugerencias de manejo según lo observado a nivel nacional, entendiendo que debemos proteger al equipo de salud, conservar las medidas de protección y recursos económicos y humanos, sin dejar de atender de manera óptima a nuestros pacientes.
La hiperglicemia se puede observar en pacientes diabéticos como en no diabéticos, por lo que la toma de glicemia sanguínea inicial se recomienda a todo paciente que ingrese al hospital. La hemoglobina glicosilada (HbA1c) nos permitirá evaluar el control metabólico previo a la hospitalización y ayudará a diagnosticar pacientes diabéticos no conocidos previamente y estar atentos a los que desarrollan hiperglicemia de estrés durante la hospitalización, sin ser diabéticos26. La rápida tendencia a la CAD que se ha observado en estos pacientes COVID-19 sugiere la toma de cetonas en sangre a todo diabético con hiperglicemia y a todo el que hace hiperglicemia sobre 220 mg/dl en el contexto de hiperglicemia de estrés27
Las metas de glicemia para paciente crítico y no critico son idealmente entre 140-180 mg/dL, metas de seguridad publicadas según los estudios aleatorizados en unidad de pacientes críticos. Sin embargo, dada la situación actual de pandemia, se ha permitido sugerir metas más laxas y seguras entre 140-220 mg/dL, en especial en pacientes no críticos. Una meta más bien tranquilizadora, dado lo difícil que ha sido manejar y llegar a estos valores.
En pacientes críticos, con uso de asistencia ventilatoria y necesidad de drogas vasoactivas (DVA), idealmente se debe insistir en mantener el rango entre 140-180 mg/dL, con precaución de generar hipoglicemia29,30.
El manejo debe hacerse mediante insulina, con esquema basal-corrección según protocolos de cada centro hospitalario. El uso de hipoglicemiantes orales en general está contraindicado en su uso hospitalario, en especial la metformina y los iSGLT2 por sus efectos adversos asociados (acidosis láctica y CAD normoglicémica). Estudios publicados avalan el uso de inhibidores de la dipeptidil peptidasa 4 (iDPP4) para manejo de hiperglicemias leves, asociado a dosis bajas de insulina basal, permitiendo menor dosis de insulina, inyecciones e hipoglicemias, manteniendo un adecuado control metabólico. En tiempos de pandemia donde queremos evitar la exposición a contagio del equipo de salud, podrían usarse estos fármacos como manejo para hiperglicemias leves (<180 mg/dL)31.
Si el paciente genera hiperglicemias sobre 180 mg/dL o es usuario previo de insulina, debe iniciarse insulina basal asociado a correcciones precomidas según la tabla 2 y luego ajustar según las metas propuestas.
Al ingreso, muchos pacientes podrían presentar hiperglicemia y no poder determinar inmediatamente su gravedad o evolución, en ayunas o en espera de exámenes. En este grupo de pacientes se sugiere control de glicemia capilar cada 6 horas y solo usar insulina cristalina de corrección27.
El uso de corticoides, a pesar de no tener una robusta evidencia para el manejo de COVID-19, es frecuente de encontrar y el manejo de hiperglicemia en estos pacientes es difícil de lograr. La hiperglicemia generada por corticoides se observa en especial 6 a 8 horas después de administrados (prednisona, metilprednisolona), por lo que se sugiere al menos controlar una glicemia capilar en ese horario (pre-cena si la administración del corticoide es matinal). Si se toman exámenes matinales, el control de glicemia venosa puede aportar el valor de ayunas. Numerosas publicaciones sugieren uso preferente de insulina NPH para la hiperglicemia por corticoides con una dosis matinal de 0.1 U/kg cada 10 mg de prednisona o equivalente a esa dosis, con un máximo de 0.4 U/kg. En algunas oportunidades es necesario adicionar una dosis al medio día. Al suspender o disminuir los corticoides, existe riesgo de hipoglicemia si se ha logrado un control metabólico adecuado durante su uso. Se sugiere reducir la insulina basal total en 20%32,33.
El uso de insulina en bomba de infusión continua intravenosa (BIC) se dejará para pacientes COVID críticos graves e inestables (uso de asistencia ventilatoria, necesidad de drogas vasoactivas (DVA) e imposibilidad de recibir alimento por boca o pacientes con CAD (moderada/severa) o síndrome hiperglicémico hiperosmolar (SHH). Se debe iniciar BIC de insulina según protocolo y luego de 12 horas si se observa altos requerimientos (> 2 U/kg/día), asociar insulina basal (NPH en 2 dosis o Glargina en 1 dosis) a 0.2U/Kg/día y titular en los días siguientes según metas propuestas. Con esta medida esperamos evitar las altas dosis de insulina requeridas por BIC y el rebote post traslape a insulina subcutánea (SC)29,34.
Cuando paciente está en infusión continua intravenosa de insulina cristalina debe tener un control horario para su respectiva modificación; sin embargo, este control puede espaciarse (cada 2 a 3 horas) si las dosis aportadas se han mantenido estables en las últimas 12 horas35.
El principal problema del traslape a insulina SC es el rebote hiperglicémico posterior a la suspensión de la infusión, por lo que idealmente debe hacerse en la mañana, en pacientes que la condición clínica lo permita, estables desde el punto de vista hemodinámico y respiratorio e idealmente con glicemias en metas, aportando insulina SC al menos 3 horas antes de suspensión de la infusión. Dosis de insulina SC se calcula con el 50% del requerimiento de insulina EV en 24 horas35,36.
Un gran número de pacientes COVID hospitalizados en Unidad de pacientes críticos están recibiendo nutrición enteral. Estos pacientes están en estado postprandial durante las horas que la recibe. Es ideal programar la alimentación enteral durante 24 horas, administrar una dosis basal de insulina (NPH en 2 o 3 dosis equivalentes o Glargina 1 dosis diaria) y las correcciones con insulina cada 6 horas en caso de usar insulina regular o cada 4h en caso de insulinas rápidas análogas, considerando meta < 180-200 mg/dL26,37.
Se observa un gran número de consultas y hospitalizaciones por complicaciones agudas hiperglicémicas (CAD y SHH). Para estos pacientes se deben seguir los protocolos de manejo, con especial cuidado en la corrección de volumen y evitar congestión pulmonar38. El uso de insulina SC, con la finalidad de evitar el uso de insulina en BIC, se puede hacer en CAD leves o moderadas, excluyendo a algunos pacientes (embarazo, insuficiencia renal etapa 4, anasarca, peso mayor de 120 kilos, insuficiencia cardíaca descompensada). Se inicia dosis de insulina basal (0.15-0.2U/kg/día) más insulina análoga rápida 0.2 U/kg cada 4 horas, hasta resolución de CAD (bicarbonato >15, pH > 7.3 y Anión Gap <12)39,40.
Conclusiones
La pandemia del SARS-Cov2 está en pleno desarrollo a nivel mundial y en Chile. La DM es uno de los principales factores de riesgo para cursar con una enfermedad grave y morir por COVID-19. El mantener el control glicémico y optimizarlo en los casos deficientes, podría tener un efecto en disminuir las hospitalizaciones o eventualmente prevenir los desenlaces desfavorables. Dado que la pandemia ha disminuido los controles ambulatorios regulares, generar recomendaciones para manejar nuestros pacientes en forma eficiente es razonable como una medida de mitigación.
Es muy importante que los pacientes eviten la posibilidad de contagio, intenten mantener una alimentación adecuada y ejercicio físico aún en períodos de confinamiento, mantengan los tratamientos crónicos con antihipertensivos y estatinas, puedan acceder a sus medicamentos y a la posibilidad de telemedicina en caso de ser necesario y hacer los ajustes de los fármacos para la diabetes en caso de infección por SARS-Cov2.
Hay que estar atentos a la aparición de nuevos casos de diabetes durante o posterior a una infección por SARS-Cov2 y a futuro estar alerta a un aumento en la incidencia de DM-1.
Actualmente el manejo hospitalario de los pacientes con COVID-19 se está realizando por médicos especialistas y no especialistas, a veces alejados del manejo glicémico habitual, estas recomendaciones entregan señales de alerta para detectar en forma oportuna posibles complicaciones y modificar conductas, en especial cuando no existen protocolos estandarizados de manejo.
La mejor forma de abordar esta contingencia sanitaria es colaborando todos para disminuir la propagación de la enfermedad y evitar la peligrosa interacción de la pandemia de COVID-19 con la de obesidad y diabetes.
Tabla 1. El uso de farmacoterapias para diabetes durante COVID-19.
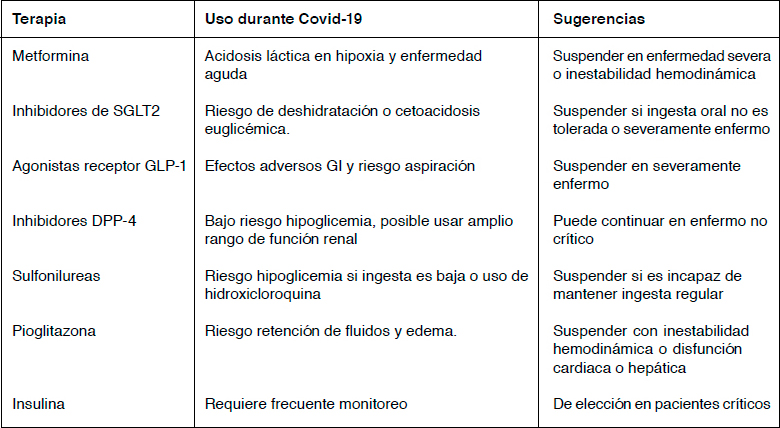
Tabla 2. Dosis Inicial de insulina basal y corrección pre-comidas.
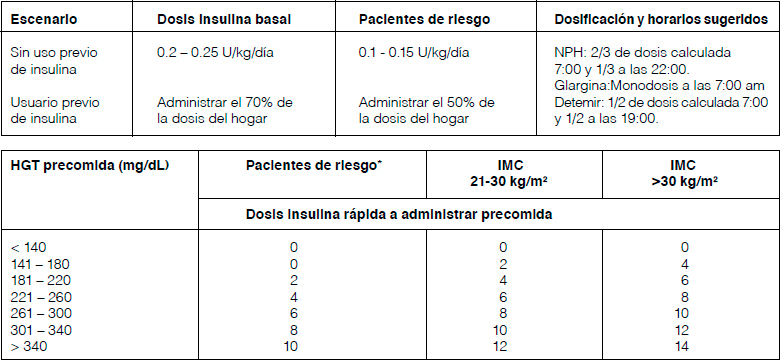
*VFG <30 mL/min, adultos mayor frágil, IMC < 20 kg/m2
Referencias
- Kumar SA, Gupta R, Ghosh A, Misra A. Diabetes in COVID-19: Prevalence, Pathophysiology, Prognosis and Practical Considerations. Diabetes Metab Syndr 2020; 14(4): 303-310.
- Zhou F, Yu T, Du R, Fan G, Liu Y et al. Clinical course and risk factors for mortality of adult inpatients with Covid-19 in Wuhan, China: a retrospective cohort study. Lancet 2020; 395: 1054-1062.
- Wu C, Chen X, Cai Y, Xia J, Zhou X, et al. Risk Factors Associated with Acute Respiratory Distress Syndrome and Death in Patients with Coronavirus Disease 2019 Pneumonia in Wuhan, China. JAMA Intern Med 2020. Published online March 13. doi:10.1001/jamainternmed.2020.0994
- Guan W, Ni Z, Hu Y, Liang W, Ou C, et al. Clinical characteristics of Coronavirus disease 2019 in China. N Eng J Med 2020; 382: 1708-1720.
- Guo We, Li M, Dong Y, Zhou H, Zhang Z, et al. Diabetes is a risk factor for the progression and prognosis of COVID-19. Diabetes Metab Res Rev. 2020 Mar 31; e3319.
- Zhu L, She Z, Cheng X, Qin J, Zhang X, et al. Association of blood glucose control and outcomes in patients with COVID-19 and pre-existing type 2 diabetes. Cell Metabolism 2020; 31: 1-10.
- Hartmann-Boyce J, Morris E, Goyder C, Kinton J, Perring J, et al. Diabetes and COVID-19: Risks, management, and learning from other national disasters. Diabetes Care 2020; Jun: dc201192.
- https://www.medicina-intensiva.cl/site/post_covid.php?id=73
- Cordera R, Pinducciu C, Maggi D. Type 1 diabetes and technology at time of COVID-19. A case report. Eur J Clin Invest 2020; 00:e13290.
- Potier L, Julla JB, Roussel R, Boudou P, Gauthier DC, et al.. Covid-19 symptoms masking inaugural ketoacidosis of type 1 diabetes. Diabetes Metab 2020; doi: 10.1016/j.diabet.2020.05.004.
- Ebekozien O, Noor N, Gallagher MP, Alonso GT. Type 1 Diabetes and COVID-19: Preliminary Findings From a Multicenter Surveillance Study in the U.S. Diabetes Care 2020; Jun: dc201088.
- Bornstein S, Rubino F, Khuntu K, Mingrone G, Hopkins D, et al. Practical recommendations for the management of diabetes in patients with COVID-19. Lancet diabetes endocrinol 2020; 8(6): 546-550.
- Mallapaty S. Mounting clues suggest the coronavirus might trigger diabetes. Nature; news 2020. 24 June 2020.
- Boehm B, Cooper M, Chai Z, Del Prato S, Ji L, et al. New-onset diabetes in Covid-19. N Eng J Med 2020; doi: 10.1056/NEJMc2018688.
- Caruso P, Longo M, Esposito K, Maiorino M. Type 1 diabetes triggered by covid 19 pandemic: A potential outbreak? Diabetes Res Clin Pract 2020; 164: 108219.
- Scheen AJ, Marre M, Thivolet CPrognostic Factors in Patients with Diabetes Hospitalized for COVID-19: Findings from the CORONADO Study and Other Recent Reports Diabetes Metab. 2020; S1262-3636 (20): 30085-30089.
- 29º informe epidemiológico enfermedad por COVID-19. Departamento de Epidemiología. https://www.minsal.cl/nuevo-coronavirus-2019-ncov/ informe-epidemiologico-covid-19/
- Katulanda P, Dissanayake H, Ranathunga I, Ratnasamy V, Wijewickrama P, Yogendranathan N. Prevention and management of COVID-19 among patients with diabetes: an appraisal of the literature. Diabetologia 2020. doi.org/10.1007/s00125-020-05164-x
- Brojakowska A, Narula J, Shimony R, Bander J. Clinical Implications of SARS-CoV-2 Interaction with Renin Angiotensin System. J Am Coll Cardiol 2020;75: 3085-3095.
- Chao Gao, Yue Cai, Kan Zhang, Lei Zhou, Yao Zhang, Xijing Zhang, et al. Association of Hypertension and Antihypertensive Treatment With COVID-19 Mortality: A Retrospective Observational Study. European Heart Journal 2020; 41(22): 2058-2066.
- Ruilope L, Tamargo M, Ruiz-Hurtado G. Renin-angiotensin System Inhibitors in the COVID-19 Pandemic: Consequences of Antihypertensive Drugs, European Heart Journal 2020; 41(22): 2067-2069.
- Hollander JE, Carr BG. Virtually perfect? Telemedicine for Covid-19. N Engl J Med 2020; 382(18): 1679-1681.
- Yun-kai Zhai, Wei-jun Zhu, Yan-ling Cai, Dong-xu Sun, BS, and Jie Zhao. Clinical- and Cost-effectiveness of Telemedicine in Type 2 Diabetes Mellitus: A Systematic Review and Meta-analysis. Medicine 2014; 93(28): e312.
- Mader JK. Personal Experiences With Coronavirus Disease 2019 and Diabetes. The time for Telemedicine is Now. J Diabetes Sci Technol. 2020 doi: 10.1177/1932296820930289.
- H. David McIntyre HD, Moses RG. The Diagnosis and Management of Gestational Diabetes Mellitus in the Context of the COVID-19 Pandemic. Diabetes Care 2020; 43(7): 1433-1434.
- Umpierrez GE, Hellman R, Korytkowski MT, et al. Management of hyperglycemia in hospitalized patients in non-critical care setting: an endocrine society clinical practice guideline. J Clin Endocrinol Metab. 2012; 97(1): 16-38.
- American Diabetes Association. 15. Diabetes Care in the Hospital: Standards of Medical Care in Diabetes-2020. Diabetes Care. 2020; 43(Suppl 1): S193-S202. doi:10.2337/dc20-S015
- Wake DJ, Gibb FW, Kar P, et al. Endocrinology in the time of COVID-19: Remodelling Diabetes Services and Promoting Innovation (published online ahead of print, 2020 Jun 5). Eur J Endocrinol. 2020; EJE-20-0377. R1. doi:10.1530/EJE-20-0377
- Rayman G, Lumb A, Kennon B, et al. Guidelines for the management of diabetes services and patients during the COVID-19 pandemic. Diabet Med 2020; 37(7):1087-1089. doi:10.1111/dme.14316
- Sinclair A, Dhatariya K, Burr O, et al. Guidelines for the management of diabetes in care homes during the Covid-19 pandemic. Diabet Med. 2020; 37(7): 1090-1093. doi:10.1111/dme.14317
- Pasquel FJ, Umpierrez GE. Individualizing Inpatient Diabetes Management During the Coronavirus Disease 2019 Pandemic (published online ahead of print, 2020 May 5). J Diabetes Sci Technol. 2020; 1932296820923045. doi:10.1177/1932296820923045
- Wallace MD, Metzger NL. Optimizing the Treatment of Steroid- Induced Hyperglycemia. Ann Pharmacother. 2018; 52(1): 86-90. doi:10.1177/1060028017728297
- Korytkowski M, Antinori-Lent K, Drincic A, et al. A Pragmatic Approach to Inpatient Diabetes Management during the COVID-19 Pandemic (published online ahead of print, 2020 Jun 4). J Clin Endocrinol Metab. 2020; dgaa342. doi:10.1210/clinem/dgaa342
- Barski L, Brandstaetter E, Sagy I, Jotkowitz A. Basal insulin for the management of diabetic ketoacidosis. Eur J Intern Med. 2018; 47: 14-16. doi:10.1016/j.ejim.2017.08.025
- Al-Jaghbeer MJ, Lansang MC. Hyperglycemia management in the critically ill patient with COVID-19 (published online ahead of print, 2020 May 5). Cleve Clin J Med. 2020; doi: 10.3949/ccjm.87a.ccc012
- Yale-New Haven Hospital Transition Protocol from IV Insulin Infusion. https:// covidindiabetes-media.azureedge.net/docs/YNHHS%20Transition%20 from%20IV%20Insulin%20Protocol_Final.pdf.
- Hamdy O, Gabbay RA. Early Observation and Mitigation of Challenges in Diabetes Management of COVID-19 Patients in Critical Care Units (published online ahead of print, 2020 May 22). Diabetes Care. 2020; dc200944. doi: 10.2337/dc20-0944
- Anzola I, Gomez PC, Umpierrez GE. Management of diabetic ketoacidosis and hyperglycemic hyperosmolar state in adults. Expert Rev Endocrinol Metab. 2016; 11(2): 177-185. doi: 10.1586/17446651.2016.1145049
- Shivani-Agarwal MPH, Jill Crandall, Yaron Tomer. Montefiore subcutaneous insulin DKA protocol. Albert Einstein college of Medicine. https:// professional.diabetes.org/sites/professional.diabetes.org/files/media/ ada-montefiore_dka_protcol_version_3.0_5_22_20.pdf.
- Concise adVice on Inpatient Diabetes (COVID: Diabetes): Guideline for managing DKA using subcutaneous insulin. National inpatient diabetes COVID-19 response group. https://covidindiabetes-media.azureedge.net/ docs/COvID_DKA_SC_v3.3.pdf.